Farmakoterapia
Leczenie łagodnego rozrostu gruczołu krokowego
dr n. med. Ewa Magdalena Koźmińska
U większości mężczyzn z objawami łagodnego rozrostu gruczołu krokowego wystarczająco skuteczne jest leczenie farmakologiczne. Metody chirurgiczne wykorzystuje się w razie jego niepowodzenia lub powikłań. Z uwagi na obciążenia współistniejące u wielu chorych szczególne zainteresowanie budzą metody minimalnie inwazyjne.
Wprowadzenie
Łagodny rozrost gruczołu krokowego (BPH – benign prostatic hyperplasia) jest następstwem rozplemu prawidłowych komórek nabłonka gruczołowego stercza oraz komórek mięśni gładkich i komórek tkanki łącznej, tworzących włóknisto-mięśniowy zrąb narządu. Zmiany te pojawiają się u większości mężczyzn po 40 r.ż. Ocenia się, że mikroskopowe cechy BPH występują u ok. 50% mężczyzn w wieku 60 lat i niemal u wszystkich 80-latków. U podłoża tego procesu leżą najprawdopodobniej zmiany stężeń hormonów płciowych – testosteronu, dihydrotestosteronu oraz estrogenów.
Objawy
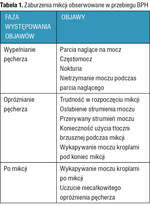
W praktyce klinicznej BPH nabiera znaczenia wówczas, gdy staje się przyczyną zaburzeń mikcji. Są one następstwem przeszkody podpęcherzowej zwężającej światło cewki moczowej na skutek zwiększenia objętości stercza oraz wzmożonego napięcia elementów mięśniowych zrębu gruczołowego. Wśród zgłaszanych przez chorych zaburzeń mikcji wyróżnia się objawy występujące:
- w fazie gromadzenia moczu w pęcherzu
- podczas opróżniania pęcherza
- po mikcji (tab. 1).
Najczęstszymi powikłaniami BPH są:
- zakażenie układu moczowego
- krwiomocz
- kamica pęcherza moczowego
- uchyłki pęcherza moczowego
- ostre lub przewlekłe zatrzymanie moczu.
Niektóre z nich mogą stanowić wskazania do leczenia chirurgicznego.
Diagnostyka
Warto, by podczas badania mężczyzny w wieku średnim lub podeszłym lekarz rodzinny zapytał go o ewentualne zaburzenia mikcji, a także zasugerował konieczność zgłoszenia się do urologa również wtedy, gdy takowe nie występują lub są dyskretne. Proszę pamiętać, że nawet dyskretne objawy dyzuryczne mogą wymagać rozpoczęcia leczenia; ponadto urolodzy prowadzą badania przesiewowe mające na celu rozpoznawanie wczesnych postaci raka gruczołu krokowego, tj. badanie stercza palcem przez odbytnicę i oznaczanie stężenia swoistego antygenu sterczowego (PSA – prostate specific antigen) w surowicy.
Przed skierowaniem do urologa lekarz POZ powinien koniecznie wykonać badanie USG narządów jamy brzusznej połączone z oceną pęcherza moczowego, stercza oraz zalegania moczu po mikcji. Chorego należy poinformować, by na 1-1,5 h przed badaniem nie oddawał moczu, natomiast pił niegazowaną wodę mineralną. Nie spowoduje to opróżnienia pęcherzyka żółciowego ani zwiększenia objętości gazów w jelitach, pozwoli natomiast na uwidocznienie dolnych dróg moczowych i stercza. Elementy oceny ultrasonograficznej ważne w ustalaniu wskazań do leczenia i wybór jego metody to:
- stan ściany pęcherza moczowego – jej pogrubienie, beleczkowanie, występowanie uchyłków
- stan górnych dróg moczowych i nerek
- objętość moczu zalegającego w pęcherzu po mikcji.
Niestety, nadal wielu chorych trafia do poradni urologicznych bez wyniku badania USG. Tymczasem nie jest to badanie specjalistyczne, ale podstawowe, którego wykonanie może i powinien zlecić lekarz POZ. Pozwala to urologom na szybsze podjęcie decyzji terapeutycznych.
Leczenie
Baczna obserwacja
Baczną obserwację zaleca się u mężczyzn, u których objawy dyzuryczne są dyskretne i nie występują powikłania BPH. Strategia ta wymaga niekiedy zmodyfikowania pewnych codziennych zachowań chorych. Należy ich poinformować, by:
- nie przetrzymywali moczu w pęcherzu
- unikali spożywania wieczorem obfitych, tłustych i ostro przyprawionych potraw, zwłaszcza w połączeniu z alkoholem
- ograniczali picie płynów wieczorem
- zapobiegali zaparciom lub zwalczali je
- ostrożnie stosowali niektóre leki, np. moczopędne, przeciwhistaminowe, przeciwdepresyjne.
Jeśli zaburzenia w oddawaniu moczu nie nasilają się, chorzy powinni zgłaszać się do urologa na badania kontrolne raz w roku.
Leczenie farmakologiczne
Leczenie farmakologiczne jest podstawową metodą postępowania przy objawach BPH. Dzięki lepszemu poznaniu patofizjologii BPH i wywoływanych przezeń zaburzeń mikcji obecnie operacji wymaga ponadtrzykrotnie mniej chorych niż w latach 80. XX w.
Cele leczenia to:
- powstrzymanie progresji BPH i zapobieganie zatrzymaniu moczu, a także innym powikłaniom choroby stanowiącym wskazania do leczenia chirurgicznego, takim jak uszkodzenie mięśnia wypieracza pęcherza moczowego, znaczne zaleganie moczu po mikcji oraz zastój w górnych drogach moczowych; powikłania te mogą prowadzić do niewydolności nerek
- przeciwdziałanie nasilaniu się dokuczliwości objawów ze strony dolnych dróg moczowych.
W farmakoterapii BPH wykorzystuje się obecnie:
- inhibitory receptora α-adrenergicznego
- inhibitory 5α-reduktazy
- skojarzenie obu wymienionych grup leków
- leki antycholinergiczne
- fitoterapię.
Inhibitory receptora α-adrenergicznego
Napięcie włókien mięśniowych w zrębie gruczołu krokowego zależy od receptorów α1-adrenergicznych. Spośród trzech podtypów tych receptorów, 1A, 1B i 1D, swoisty dla stercza jest podtyp 1A. Zahamowanie czynności receptorów α1-adrenergicznych łagodzi objawy BPH dzięki poszerzeniu cewki sterczowej oraz łatwiejszemu i dokładniejszemu opróżnianiu pęcherza moczowego.
Najczęściej stosowane α1-adrenolityki to:
- doksazosyna
- alfuzosyna
- terazosyna
- tamsulozyna
- sylodosyna.
Skuteczność tych leków w łagodzeniu objawów ze strony dolnych dróg moczowych jest porównywalna.
Najczęstsze działania niepożądane wywoływane przez α1-adrenolityki, zwłaszcza doksazosynę i terazosynę, są następstwem rozszerzenia naczyń obwodowych. Należą do nich:
- hipotonia ortostatyczna
- zawroty głowy
- osłabienie.
Tamsulozyna i sylodosyna cechują się szczególnym powinowactwem do podtypu 1A receptora α1-adrenergicznego, dominującego w sterczu, dzięki czemu tolerowane są lepiej niż inne leki z tej grupy.
Wybór α1-adrenolityku uzależniam zawsze od wartości ciśnienia tętniczego – zarówno przy prawidłowym ciśnieniu, jak i u chorych leczonych z powodu nadciśnienia tętniczego. Bez względu na to, czy planuję lek w monoterapii, czy w skojarzeniu z inhibitorem 5α-reduktazy, zapisuję jego pojedyncze opakowanie (30 tabletek) i umawiam się na kolejną wizytę za miesiąc, by przekonać się, czy wystąpiły wymienione wyżej działania niepożądane. Jeśli tak, zmieniam lek lub jego dawkę i ponownie kontroluję działanie za miesiąc. Jeżeli chory dobrze toleruje leczenie i obserwuje poprawę mikcji, proszę jego lekarza rodzinnego o wypisywanie recept na lek/leki skojarzone przez najbliższy rok. Jednocześnie informuję go, że powinien zgłosić się na wizytę kontrolną za rok, chyba że wcześniej pojawią się zaburzenia mikcji lub objawy nietolerancji leczenia.
Przed kilkoma laty stwierdzono niekorzystne działanie inhibitorów receptora α1-adrenolitycznego na gałkę oczną u osób wymagających operacji zaćmy. Może się u nich rozwinąć śródoperacyjny zespół wiotkiej tęczówki (IFIS – intraoperative floppy iris syndrome), wyrażony zwężeniem źrenicy mimo jej rozszerzenia przed operacją, trzepotaniem/falowaniem tęczówki oraz skłonnością do wypadnięcia wiotkiej tęczówki podczas usuwania zaćmy metodą fakoemulsyfikacji. Zaleca się zatem wstrzymanie stosowania α1-adrenolityków przed planowaną operacją zaćmy lub ich odstawienie przed taką operacją u chorych otrzymujących je wcześniej.
Inhibitory 5α-reduktazy
Enzym steroidowy 5α-reduktaza przekształca wolny testosteron (T) w aktywny biologicznie dihydrotestosteron (DHT), który reguluje wzrost, rozplem i apoptozę komórek stercza. Spośród dwóch izoenzymów 5α-reduktazy typ 1 występuje w wątrobie i skórze, a typ 2 w gruczole krokowym i narządach płciowych.
Inhibitorami 5α-reduktazy stosowanymi w zwalczaniu objawów BPH są:
- finasteryd – hamujący kompetycyjnie izoenzym typu 1
- dutasteryd – hamujący oba izoenzymy.
Zmniejszenie stężenia DHT w surowicy i gruczole krokowym oraz pobudzenie procesu apoptozy ogranicza liczbę komórek rozrostowych stercza. Mniejsza masa gruczołu z kolei zmniejsza:
- udział przeszkody podpęcherzowej w wywoływaniu objawów ze strony dolnych dróg moczowych
- ryzyko ostrego zatrzymania moczu
- zagrożenie krwawieniem z dużego stercza.
Wskazaniem do leczenia inhibitorami 5α-reduktazy jest powiększenie gruczołu krokowego >40-50 ml. W trakcie stosowania tych leków zmniejsza się również stężenie swoistego antygenu sterczowego w surowicy.
W leczeniu chorych z objawami BPH częściej wykorzystuje się finasteryd. Jest on dobrze tolerowany i bezpieczny, a działania niepożądane obserwuje się rzadko, głównie na początku terapii. Należą do nich:
- osłabienie libido
- zaburzenia wzwodu prącia, a także (rzadziej)
- wytrysk wsteczny nasienia
- mała objętość nasienia w trakcie wytrysku
- zmniejszenie liczby plemników i ograniczenie ich ruchliwości
- ginekomastia.
Leczenie skojarzone
U chorych z objawami ze strony dolnych dróg moczowych oraz powiększeniem gruczołu krokowego >40-50 ml dobre wyniki przynosi skojarzenie α1-adrenolityku z inhibitorem 5α-reduktazy. Z czasem, gdy objętość stercza zmniejszy się, a dolegliwości staną się znacznie mniej uciążliwe, można odstąpić od dalszego leczenia inhibitorem 5α-reduktazy.
Leki antycholinergiczne
U niektórych objawy występujące w fazie wypełniania pęcherza moczowego utrzymują się mimo właściwego leczenia. Ponieważ nie różnią się one od objawów obserwowanych u chorych z pęcherzem nadreaktywnym, a mięsień wypieracz pęcherza moczowego podlega częściowo kontroli układów przywspółczulnego i cholinergicznego, korzystne okazało się włączenie leków antycholinergicznych nowej generacji (tolterodyny, solifenacyny). Najczęściej są one kojarzone z α-adrenolitykiem, jeśli jego działanie okazało się niedostatecznie skuteczne. Przyczyniają się do zmniejszenia:
- nasilenia częstomoczu w ciągu dnia i w nocy
- nasilenia parć naglących
- nietrzymania moczu z powodu parcia.
Przed rozpoczęciem podawania leków antycholinergicznych trzeba koniecznie określić objętość moczu zalegającego w pęcherzu po mikcji. Zaleganie >250 ml wymaga szczególnej ostrożności w stosowaniu leków z tej grupy.
Fitoterapia
Wielu chorych z niezbyt nasilonymi objawami ze strony dolnych dróg moczowych interesuje się preparatami pochodzenia roślinnego z myślą o łagodzeniu objawów i zapobieganiu rozwojowi BPH. Obecnie najczęściej wykorzystuje się produkty zawierające ekstrakty:
- owocu palmy karłowatej (Serenoa repens, Sabal serrulata)
- kory śliwy afrykańskiej (Pygeum africanum)
- korzenia pokrzywy (Urtica dioica, Urtica urens)
- nasion dyni (Cucurbita pepo)
- wyciągów pyłkowych (Secale cereale)
- korzenia południowoafrykańskiej rośliny Hypoxis rooperi
- zarodków kukurydzy (Zea mays).
Wykazano, że produkty pochodzenia roślinnego zmniejszają napięcie mięśni gładkich pęcherza i cewki moczowej, działają przeciwzapalnie, przeciwbakteryjnie, przeciwobrzękowo, a także przeciwandrogennie i przeciwestrogennie, dzięki czemu hamują rozrost stercza.
Najwięcej badań klinicznych, w tym przeprowadzonych z losowym doborem chorych, podwójnie ślepą próbą i grupą kontrolną, poświęcono ocenie owocu palmy karłowatej. Uzyskane wyniki ujawniły niewielką skuteczność, a niekiedy nawet brak skuteczności leków pochodzenia roślinnego w łagodzeniu objawów BPH, dlatego obecnie nie zaleca się ich w standardowym leczeniu mężczyzn z objawami ze strony dolnych dróg moczowych.
Leczenie chirurgiczne
Gdy zaczynałam swą przygodę z urologią przed nieco ponad 30 laty, standardowym postępowaniem u mężczyzn dotkniętych BPH było leczenie chirurgiczne – przezcewkowa elektroresekcja stercza przy gruczole małej lub średniej wielkości lub adenomektomia, gdy objętość gruczołu była duża. Dzięki wprowadzeniu skutecznej farmakoterapii wskazania do operacji występują obecnie u chorych:
- z objawami ze strony dolnych dróg moczowych nieustępującymi mimo właściwego leczenia farmakologicznego (to najczęstsze wskazanie)
- z powtarzającymi się epizodami zatrzymania moczu
- ze znacznym zaleganiem moczu w pęcherzu po mikcji
- z powikłaniami BPH, takimi jak:
- krwiomocz
- kamica pęcherza moczowego
- uchyłki ściany pęcherza
- poszerzenie górnych dróg moczowych lub niewydolność nerek w przebiegu BPH.
Metody chirurgiczne polegają na usunięciu tzw. gruczolaka, czyli rozrośniętej strefy przejściowej gruczołu krokowego otaczającej cewkę sterczową. Podczas omawiania poszczególnych metod operacyjnych podam skróty nazw zabiegów zapisywane często na kartach informacyjnych z pobytu w szpitalu, które nie zawsze są wyjaśniane.
Przezcewkowa elektroresekcja gruczołu krokowego (TURP)
Przezcewkową elektroresekcję gruczołu krokowego (TURP – transurethral resection of the prostate) uznaje się za złoty standard w chirurgicznym leczeniu chorych na BPH, u których wielkość gruczolaka nie przekracza 80 ml. Zabieg polega na wycięciu pętlą prądu elektrycznego płatów bocznych i trzeciego płata stercza oraz tkanki gruczołu w okolicy wzgórka nasiennego i wierzchołka stercza, a następnie skoagulowaniu krwawiących naczyń. W tym celu wykorzystuje się elektrody jedno- lub dwubiegunowe. Skuteczność obu technik jest porównywalna, ale korzyści wynikające z użycia elektrody dwubiegunowej to:
- wytwarzanie niższej temperatury podczas cięcia, dzięki czemu uszkodzenie termiczne okolicznych tkanek jest mniejsze
- wykorzystanie jako płynu płuczącego fizjologicznego roztworu soli zamiast glicyny (stosowanej w technice z użyciem elektrody jednobiegunowej) chroni przed wystąpieniem zespołu poresekcyjnego.
TURP łagodzi objawy ze strony dolnych dróg moczowych średnio o 60-70%, wyraźnie poprawiając tym samym jakość życia chorych. Trzeba jednak dodać, że u części z nich zabieg należy powtórzyć – u ok. 5-6% po 5 latach, a u ok. 14,7% po 8 latach.
Powikłania TURP to:
- krwawienie (najczęściej) – przetoczenia krwi wymaga jednak niespełna 5% operowanych
- zespół poresekcyjny – obserwowany niekiedy po przedłużającej się w czasie resekcji z użyciem elektrody jednobiegunowej, a spowodowany hiponatremią z rozcieńczenia (Na+ <125 mEq/l) na skutek przedostawania się płynu płuczącego do krążenia przez przecięte zatoki żylne stercza; objawami zespołu są: splątanie, nudności, wymioty, nadciśnienie tętnicze, bradykardia i zaburzenia widzenia
- uszkodzenie ujść moczowodów, do którego może dojść podczas resekcji dużego trzeciego płata stercza
- uszkodzenie mięśnia zwieracza zewnętrznego cewki moczowej
- zakażenie układu moczowego – zwłaszcza u chorych, u których przed operacją długo utrzymywano cewnik w pęcherzu
- zwężenie cewki moczowej wymagające niekiedy rozszerzenia lub rozcięcia w późniejszym czasie
- wytrysk wsteczny nasienia – można go uniknąć dzięki zachowaniu tkanki gruczołu w okolicy wzgórka nasiennego.
Mimo wprowadzania ponad 20 lat temu alternatywnych technik leczenia chirurgicznego TURP pozostaje złotym standardem, do którego porównuje się inne zabiegi.
Przezcewkowe nacięcie gruczołu krokowego (TUIP)
Przezcewkowe nacięcie gruczołu krokowego (TUIP – transurethral incision of the prostate) stosuje się niekiedy u mężczyzn, u których objętość stercza to <30 ml.
Po wprowadzeniu resektoskopu do pęcherza moczowego nożem Maisonneuve’a wykonuje się dwa linijne nacięcia prowadzone od ujść pęcherzowych moczowodów do wzgórka nasiennego. Powoduje to rozluźnienie tkanek szyi pęcherza i stercza, a w następstwie ułatwia odpływ moczu z pęcherza.
Skuteczność TUIP jest porównywalna z uzyskiwaną po TURP, a zaletami metody są:
- krótki czas trwania zabiegu
- mniejsza utrata krwi
- rzadsze występowanie wytrysku wstecznego nasienia.
Powikłania obserwowane po TUIP to:
- zwężenie szyi pęcherza
- zwężenie cewki moczowej
- nietrzymanie moczu
- wytrysk wsteczny nasienia – rzadziej niż po TURP.
Powtórzenie zabiegu jest konieczne częściej niż u chorych poddanych TURP.
Adenomektomia
Adenomektomię, czyli wyłuszczenie gruczolaka stercza, wykonuje się u chorych, u których objętość gruczołu przekracza 80 ml. Poddawanie ich TURP stwarzałoby ryzyko niedoszczętnej resekcji, obfitego krwawienia oraz wystąpienia zespołu poresekcyjnego. Wyłuszczenie gruczolaka we właściwej warstwie, a następnie założenie szwów hemostatycznych zapobiega takim powikłaniom. Dostęp do stercza uzyskuje się najczęściej od strony pęcherza moczowego, a w niektórych ośrodkach – po nacięciu torebki stercza (metoda Millina). Otworzenie pęcherza wymaga dłuższego utrzymywania cewnika w jego świetle w celu zapewnienia właściwego odpływu moczu i umożliwienia zagojenia się ściany narządu, podczas gdy po zabiegu metodą Millina cewnik usuwa się zazwyczaj w 3 dobie po zabiegu.
Skuteczność adenomektomii jest duża i porównywalna z opisywaną dla TURP, czas pobytu w szpitalu jest jednak dłuższy, a ponadto mogą się pojawić powikłania związane z nieprawidłowym gojeniem rany pooperacyjnej. Znakomitą alternatywą pozwalającą na uniknięcie tych problemów, a jednocześnie równie skuteczną, skracającą pobyt w szpitalu i powrót do zdrowia, jest adenomektomia wykonywana laparoskopowo.
Techniki laserowe
Techniki laserowe są alternatywą dla klasycznej TURP, korzystną z uwagi na:
- skrócenie czasu pobytu w szpitalu i powrót do codziennej aktywności
- zminimalizowanie krwawienia dzięki doskonałej koagulacji
- krótki czas utrzymywania cewnika w pęcherzu moczowym
- zapobieganie występowaniu zespołu poresekcyjnego ze względu na pracę w środowisku fizjologicznego roztworu soli.
Działanie laserów na tkanki polega na:
- koagulacji
- waporyzacji, czyli odparowaniu tkanki stercza
- resekcji
- enukleacji.
Uzyskanie materiału tkankowego do badania histopatologicznego jest możliwe jedynie dzięki zastosowaniu resekcji lub enukleacji.
W leczeniu chorych z objawami przeszkody podpęcherzowej w przebiegu BPH wykorzystuje się następujące rodzaje laserów:
- neodymowo-yagowy (Nd:YAG)
- holmowy (Ho:YAG)
- potasowo-tytanowo-fosforanowy (KTP:YAG), tzw. laser zielony
- diodowy.
Zabiegi wykonywane za pomocą lasera u chorych na BPH to:
- laserowa przezcewkowa ablacja gruczołu krokowego (VLAP – visual laser ablation of the prostate)
- laserowa śródmiąższowa koagulacja gruczołu krokowego (ILC – interstitial laser coagulation)
- fotoselektywna waporyzacja gruczołu krokowego (PVP – photoselective vaporization of the prostate)
- nacięcie szyi pęcherza moczowego laserem holmowym (HoBNI – holmium laser bladder neck incision)
- ablacja gruczołu krokowego laserem holmowym (HoLAP – holmium laser ablation of the prostate)
- resekcja gruczołu krokowego laserem holmowym (HoLRP – holmium laser resection of the prostate)
- enukleacja gruczołu krokowego laserem holmowym (HoLEP – holmium laser enucleation of the prostate).
Wyniki operacji laserowych są porównywalne z uzyskiwanymi po TURP lub adenomektomii, a niekiedy nawet lepsze. Techniki laserowe, zwłaszcza zastosowanie KTP o dużej mocy lub PVP, są bardzo korzystną alternatywą dla TURP, zwłaszcza u chorych z gruczołem krokowym o dużej objętości lub przyjmujących leki przeciwkrzepliwe.
Metody minimalnie inwazyjne
Wielu chorych wymagających leczenia chirurgicznego z powodu BPH to mężczyźni w wieku podeszłym, obciążeni chorobami innych układów i narządów. Poddanie ich operacji i niezbędnemu znieczuleniu stwarza poważny problem. Dlatego przywiązuje się dużą wagę do opracowania minimalnie inwazyjnych metod leczenia, które można przeprowadzić w znieczuleniu miejscowym.
Przezcewkowa termoterapia mikrofalowa (TUMT)
Przezcewkowa termoterapia mikrofalowa (TUMT – transurethral microwave therapy) jest przydatną metodą u chorych z umiarkowanie nasilonymi objawami ze strony dolnych dróg moczowych i gruczołem krokowym niedużym lub średniej wielkości, którzy chcą uniknąć bardziej agresywnego leczenia zabiegowego lub byłoby ono dla nich zbyt dużym obciążeniem.
Mikrofale uwalniane za pomocą anteny połączonej ze specjalnym cewnikiem zwiększają temperaturę w tkance do >45°C, co powoduje:
- martwicę koagulacyjną tkanki
- uszkodzenie unerwienia α-adrenergicznego, a dzięki temu zmniejszenie napięcia mięśni gładkich cewki sterczowej
- apoptozę komórek stercza.
Zabieg jest dobrze tolerowany przez chorych, a jego wyniki są porównywalne z uzyskiwanymi po TURP; powoduje też mniej powikłań niż TURP. Trzeba jednak dodać, że w ciągu 5-letniej obserwacji odsetek chorych wymagających powtórzenia leczenia jest większy niż po klasycznej elektroresekcji.
Przezcewkowa ablacja igłowa (TUNA)
Najlepszymi kandydatami do zastosowania przezcewkowej ablacji igłowej (TUNA – transurethral needle ablation) są mężczyźni stosunkowo młodzi, aktywni, dla których ważne jest zachowanie sprawności seksualnej, metoda stwarza bowiem mniejsze ryzyko wystąpienia wytrysku wstecznego nasienia. Dłuższe obserwacje chorych poddanych temu zabiegowi wykazały, że wielkość ani kształt gruczołu krokowego nie wpływały na wyniki leczenia. Nie jest on jednak zalecany u osób z metalowymi protezami w obrębie miednicy ani z rozrusznikiem serca.
Aparat do przeprowadzania TUNA wyzwala fale elektromagnetyczne o częstotliwości radiowej, których działanie powoduje wzrost temperatury >100°C i w następstwie martwicę tkanki stercza. Zabieg wykonuje się na ogół w ambulatorium, w znieczuleniu miejscowym. Niektórzy wymagają znieczulenia dożylnego.
Wyniki leczenia są dobre, ale nieco gorsze niż po TURP, częściej też konieczne jest powtórzenie zabiegu po kilku latach.
Stenty
Chorym ze znaczną przeszkodą podpęcherzową, u których inne metody leczenia zabiegowego są przeciwwskazane, można zaproponować wprowadzenie do cewki sterczowej stentu – czasowo lub na stałe. Zapewnia to właściwy odpływ moczu z pęcherza i chroni przed zastojem w górnych drogach moczowych, a w jego następstwie – niewydolnością nerek.
Wytwarzane ze stali nierdzewnej stenty stałe z czasem pokrywają się nabłonkiem. Niklowo-tytanowe stenty czasowe nie pokrywają się nabłonkiem, a po oziębieniu do temperatury 10°C lub niższej miękną i łatwo je usunąć.
Implanty w cewce sterczowej (PUL)
Metoda PUL (prostatic urethral lift) polega na wprowadzeniu do cewki sterczowej od 1 do 5 implantów (liczba zależy od wielkości płatów gruczolaka), które odpychają od siebie wpuklające się do niej płaty stercza i rozszerzają światło cewki. Zabieg można wykonać nawet w znieczuleniu nasiękowym 2% żelem lidokainowym.
Skutek jest natychmiastowy, dotychczasowe wyniki leczenia dobre, a liczba powikłań znikoma.
Embolizacja tętnic sterczowych (PAE)
Embolizacja tętnic sterczowych (PAE – prostate artery embolisation) zyskuje coraz większą popularność w leczeniu chorych na BPH, którym z uwagi na ogólny stan zdrowia nie można zaproponować innej operacji. Zabieg przeprowadza się w znieczuleniu miejscowym pod kontrolą fluoroskopową. Po wprowadzeniu do tętnicy sterczowej cewnika naczyniowego o średnicy 1 mm podaje się do jej światła materiał embolizujący – mikrosfery żywiczne. Jeśli to technicznie możliwe, embolizuje się obie tętnice sterczowe. Znaczne powiększenie stercza nie jest przeciwwskazaniem do wykonania PAE. Skuteczność zabiegu jest duża, a niedokrwienie ściany pęcherza moczowego w następstwie przypadkowej embolizacji tętnicy pęcherzowej dolnej opisywano sporadycznie.
Całkowite zatrzymanie moczu
Osobnego omówienia wymaga postępowanie z chorymi, u których w przebiegu BPH doszło do całkowitego zatrzymania moczu. Z taką sytuacją może się zetknąć każdy lekarz, w tym lekarz POZ.
Całkowite zatrzymanie moczu (RUC – retentio urinae completa, AUR – acute urinary retention) to nagła niezdolność do opróżnienia pęcherza moczowego wywołująca ból w środkowym podbrzuszu. U chorych na BPH ryzyko AUR zwiększa się z wiekiem.
AUR może być sprowokowane:
- nadmiernym rozciągnięciem ściany pęcherza moczowego – m.in. u chorych poddanych badaniu USG narządów jamy brzusznej, którzy przepełnili pęcherz do badania
- zakażeniem dróg moczowych
- zapaleniem stercza
- spożyciem alkoholu
- przyjęciem leków sympatykomimetycznych lub cholinolitycznych
- znieczuleniem ogólnym lub przewodowym do operacji.
Przepełniony pęcherz moczowy jest wyczuwalny nad spojeniem łonowym, a u szczupłych chorych widoczne jest nawet uwypuklenie powłok brzusznych w tej okolicy.
Postępowanie polega na wprowadzeniu cewnika do pęcherza. Podkreślam, że jest to umiejętność, którą powinien posiąść każdy lekarz, a nie jedynie urolog lub lekarz innej specjalności zabiegowej. Najlepiej wykorzystać cewnik Foleya 14 lub 16 Charr, a jeśli napotyka się opór w cewce sterczowej – cewnik Tiemanna o podobnej grubości. Cewnik Tiemanna nie ma balonika chroniącego przed wysuwaniem się go z pęcherza, dlatego trzeba go odpowiednio przykleić do prącia.
Co ważne:
- balonik cewnika Foleya można wypełnić płynem (objętością 10 ml) dopiero po upewnieniu się, że końcówka cewnika znajduje się w świetle pęcherza, o czym świadczy jedynie wypływ moczu; jeśli mimo głębokiego wprowadzenia cewnika mocz nie wypływa, mogło dojść do zagięcia cewnika w cewce moczowej i wypełnienie balonika spowoduje jej uszkodzenie
- pęcherz powinno się opróżniać partiami, po 200-300 ml – wystarczy to, by chory poczuł ulgę, natomiast całkowite opróżnienie pęcherza od razu grozi wystąpieniem krwiomoczu.
Jeśli do AUR doszło po raz pierwszy, można podjąć próbę usunięcia cewnika z pęcherza po 2-3 dniach. W tym czasie warto stosować α-adrenolityk (np. alfuzosynę lub tamsulozynę), zwiększa to bowiem szansę na powrót naturalnej mikcji. Ponowne AUR jest wskazaniem do rozważenia leczenia chirurgicznego.
Podsumowanie
U większości mężczyzn w wieku średnim lub podeszłym objawy ze strony dolnych dróg moczowych występujące w przebiegu BPH są wskazaniem do rozpoczęcia leczenia. Duża skuteczność antagonistów receptora α1-adre-nergicznego i inhibitorów 5α-reduktazy sprawia, że wykorzystuje się właśnie te leki – osobno lub w skojarzeniu. Leczenie chirurgiczne stosuje się najczęściej wówczas, gdy farmakoterapia okazała się nieskuteczna lub doszło do powikłań. Ponieważ chorzy dotknięci BPH często są obciążeni chorobami innych układów i narządów, opracowano wiele metod minimalnie inwazyjnych, wymagających niewielkiego znieczulenia. Zwiększa to bezpieczeństwo zabiegów, nie pogarszając przy tym wyników leczenia.