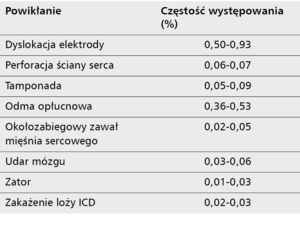
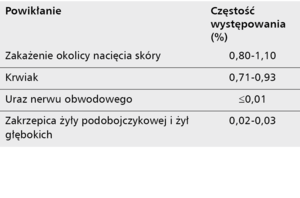
Badanie IRIS
Drugim badaniem oceniającym zastosowanie ICD we wczesnym okresie pozawałowym było badanie IRIS (The Immediate Risk-Stratification Improves Survival). Autorzy podjęli próbę oceny, czy wczesna implantacja kardiowertera-defibrylatora po świeżym zawale mięśnia sercowego w grupie pacjentów zwiększonego ryzyka zgonu zmniejszy śmiertelność całkowitą. Było to wieloośrodkowe badanie prospektywne z randomizacją, do którego włączono 700 pacjentów z zawałem serca (z uniesieniem odcinka ST lub bez niego), z których 350 losowo przydzielono do implantacji ICD w połączeniu z optymalną farmakoterapią, a pozostałych tylko do leczenia zachowawczego – optymalnej farmakoterapii. Spełniali oni jedno z dwóch kryteriów. Kryterium pierwszym była częstość akcji serca ≥100/min w pierwszym elektrokardiogramie (EKG) wykonanym w pierwszych 48 godzinach i frakcja wyrzutowa lewej komory (LVEF) ≤40%, a kryterium drugim nieutrwalony częstoskurcz komorowy (nsVT) o częstości rytmu komór ≥150/min, zarejestrowany w 24-godzinnym monitorowaniu EKG metodą Holtera. Implantacji urządzeń dokonywano w okresie od 5 do 31 dni po zawale.
Badanie nie wykazało korzyści z implantacji kardiowertera-defibrylatora u chorych we wczesnym okresie po przebytym zawale mięśnia sercowego [10].
Zalecenia
Badania określiły jednoznacznie, że wczesna implantacja ICD nie wpływa korzystnie na zmniejszenie śmiertelności wśród chorych po zawale mięśnia sercowego. Wyniki te stały się bez wątpienia podstawą do określenia przedziału czasowego 40 dni po zawale jako wymaganego nie tylko do implantacji, ale również do przeprowadzenia kwalifikacji chorych do ICD. Nie bez znaczenia jest również kolejny ważny element wpływający na odroczenie implantacji urządzenia po zawale. Aktualnie w Polsce rozpowszechnione jest interwencyjne leczenie zawału mięśnia sercowego. Często skuteczne zastosowanie przezskórnej interwencji wieńcowej (PCI) w ostrej fazie zawału skutkuje istotnym wzrostem LVEF po pewnym czasie po epizodzie. Aby zatem postępować zgodnie z obowiązującymi standardami, powinniśmy u chorych wypisywanych ze szpitala z rozpoznaniem zawału mięśnia sercowego dokonać ponownej oceny frakcji wyrzutowej po ok. 6 tygodniach (ok. 40 dniach) jako podstawę kwalifikacji do implantacji ICD w prewencji pierwotnej SCD.
Optymalny czas po zawale do implantacji ICD u chorych z małą LVEF
Analizując krzywe przeżycia chorych włączonych do badania MADIT II i porównując grupy z ICD i bez urządzenia, możemy zaobserwować, że korzyści z implantacji ujawniają się w okresie ponad roku od zabiegu. Biorąc również pod uwagę to, że czas od zawału mięśnia sercowego do włączenia do tego badania wyniósł średnio około 6 miesięcy, możemy pośrednio wnioskować, że korzyści z zastosowania ICD w prewencji pierwotnej SCD wśród chorych po zawale ujawniają się około półtora roku po nim. Oznacza to, że optymalny czas od przebytego zawału mięśnia sercowego do implantacji ICD w prewencji pierwotnej SCD to okres powyżej 40 dni do 1,5 roku.
U kogo stosować ICD w prewencji pierwotnej SCD po zawale mięśnia sercowego?
Na to pytanie jednoznacznie odpowiadają zalecenia przedstawione w tabeli 1. Wątpliwości można mieć, pytając, czy wszyscy chorzy po zawale mięśnia sercowego z istotnie upośledzoną LVEF odnoszą korzyść z implantacji ICD? Częściową odpowiedź dają nam wyniki podanalizy badania MADIT II: Risk Stratification for Primary Implantation of a Cardioverter-Defibrillator in Patients With Ischemic Left Ventricular Dysfunction [11]. W badaniu tym autorzy wyodrębnili niezależne czynniki ryzyka zgonu wśród chorych leczonych jedynie zachowawczo, bez ICD. Wykazano, że są nimi:
• upośledzona funkcja nerek,
• III i IV klasa czynnościowa wg NYHA,
• wiek powyżej 70 r.ż.,
• czas trwania zespołów QRS powyżej 120 ms,
• współistnienie migotania przedsionków.
Autorzy tej analizy zaproponowali model obejmujący powyższe czynniki, przydatny w selekcji grup chorych odnoszących i nieodnoszących korzyści z terapii ICD. Oceniano w niej śmiertelność całkowitą, przyczynę zgonu oraz częstość adekwatnych terapii ICD. Ogólny współczynnik śmiertelności wynosił 8% w grupie leczonej zachowawczo bez czynników ryzyka, 28% w grupie leczonej zachowawczo z więcej niż jednym czynnikiem ryzyka (p <0,001). Ten sam współczynnik w grupie z implantowanym ICD bez czynników ryzyka wynosił 7% (p=0,91), a z więcej niż jednym czynnikiem ryzyka 15% (p <0,01). Korzyści z implantacji ICD nie odniosła grupa chorych bez czynników ryzyka (p=0,91) oraz z 3 (p=0,44) i więcej czynnikami ryzyka (p >0,99).
Terapia ICD wiązała się z 49% zmniejszeniem śmiertelności (p <0,001) wśród osób z więcej niż jednym czynnikiem ryzyka (n=786), podczas gdy takich korzyści nie odnotowano w grupie chorych bez czynników ryzyka (n=345, HR 0,96, p=0,91), podobnie w grupie chorych dużego ryzyka (n=60, HR 1,00, p >0,99) [11]. Oznacza to, że wśród chorych po zawale mięśnia sercowego z istotnie upośledzoną LVEF nie wszyscy odnoszą korzyści z terapii ICD. Nie wykazano ich dla grupy bez wspomnianych czynników ryzyka ani dla tej z licznymi obciążeniami. Wydaje się, że przedstawiona wcześniej pięcioczynnikowa skala ryzyka może znaleźć praktyczne zastosowanie w codziennej praktyce klinicznej. Należy jednak pamiętać, że wymienione czynniki wykazują istotną dynamikę zmian i zależność czasową. W związku z tym dokładna i aktualna ocena ryzyka oraz umiejętne oszacowanie rokowania chorego stanowi bez wątpienia ważny etap procesu terapeutycznego w tej grupie chorych [11].
Szczególną uwagę pragniemy zwrócić na upośledzoną funkcję nerek i stopień jej zaawansowania. Dane z omawianego powyżej badania wskazują, że azot mocznika (BUN) ≥50 mg/dl lub stężenie kreatyniny w surowicy krwi ≥2,5 mg/dl analizowane oddzielnie, stwierdzone u 60 osób (5%), były najsilniejszym czynnikiem ryzyka zgonu z jakiejkolwiek przyczyny. Parametry te były także wskaźnikami zaawansowania choroby układu krążenia i wiązały się ze wzrostem śmiertelności u osób z niedokrwienną dysfunkcją lewej komory i niewydolnością serca [12-14].