Przebieg ciąży i prowadzenie porodu
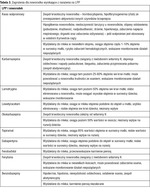
Zalecenia dotyczące prowadzenia padaczki u ciężarnej nie zmieniły się przez ostatnie lata (tab. 2). Muszą być wyważone pomiędzy ochronę matki i dziecka. Nadal zalecane jest planowanie ciąży, aby (jeśli jest to konieczne i możliwe) zmniejszyć dawkę LPP lub zmienić LPP na mniej teratogenny jeszcze przed ciążą. Najbardziej pożądana jest monoterapia jak najmniejszą dawką leku. Monitorowanie stężenia LPP we krwi ma na celu próbę utrzymania ich poziomu sprzed ciąży. Zaleca się kwas foliowy przed planowaną ciążą, w I i II trymestrze oraz badania prenatalne wykrywające ewentualne wady u płodu.
Większość kobiet z dobrze kontrolowaną padaczką utrzymuje taki stan w ciąży. Analiza rejestru EURAP pokazuje, że ponad 60% nie ma napadów, a u kilkunastu procent liczba napadów zwiększa się (głównie w padaczce ogniskowej) lub zmniejsza w ciąży. Dotyczy to głównie kobiet leczonych okskarbazepiną, karbamazepiną i lamotryginą. Poziom tych leków wyraźnie zmienia się podczas ciąży.32 Pogorszenie przebiegu padaczki może być związane ze zmianą farmakokinetyki LPP w ciąży, ale także wynikać z samej choroby. Analiza przebiegu nieleczonej padaczki w ramach australijskiego rejestru przyjmowania LPP przez ciężarne (APR – The Australian Register of Antiepileptic Drugs in Pregnancy) wykazała, że u nieprzyjmujących LPP w ciąży (i kilka tygodni przed ciążą) stan się pogarsza. Większość kobiet miała więcej napadów w ciąży niż w roku ją poprzedzającym (56,6% vs 35,5%) i więcej napadów drgawkowych (39,4% vs 18,2%). Inaczej niż w badaniu rejestru EURAP (padaczki leczone) do pogorszenia dochodziło częściej w padaczce pierwotnie uogólnionej niż ogniskowej.33
Rozporządzenie Ministra Zdrowia z dnia 20 września 2012 r. dotyczące standardów opieki nad kobietą w ciąży i noworodkiem dotyczy tylko ciąży fizjologicznej. Obciążenie chorobami neurologicznymi traktowane jest jako jeden z czynników ryzyka. Prowadzenie takiej ciąży może być powierzone ośrodkowi o większym doświadczeniu w tym zakresie, ale dotyczy to głównie opieki ginekologiczno-położniczej. W tym zakresie istnieje podział na ośrodki o wyższej i niższej referencyjności. Rozporządzenie nie precyzuje potrzeby odesłania chorych do centrów o wyższym stopniu referencyjności, pozostawiając decyzję położnej lub lekarzowi ginekologowi oraz samej kobiecie.34 Opieka neurologiczna w ciąży pozostaje więc najczęściej w rękach neurologa, który dotychczas opiekował się pacjentką. Wskazane jest jednak, o ile to możliwe ze względów organizacyjnych, aby kierować kobiety do ośrodków o co najmniej II stopniu referencyjności opieki ginekologiczno-położniczej.
Chora na padaczkę, która zaszła w ciążę, powinna od razu zostać objęta opieką ściśle współpracujących ze sobą ginekologa i neurologa. Generalnie u ciężarnych nie zaleca się zmiany leków przeciwpadaczkowych. Jeśli kobieta zgłasza się do lekarza dopiero w ciąży (zwykle w 2-3 miesiącu), nastąpiła już najbardziej znacząca dla rozwoju ekspozycja na teratogenne działanie leków. Wszelkie nagłe zmiany preparatów lub ich dawkowania nierzadko zwiększają częstość napadów.
Monitorowanie poziomu LPP
Ważnym zaleceniem jest kilkukrotne monitorowanie stężenia LPP w surowicy w ciąży – zwykle w pierwszym trymestrze lub przed zajściem w ciążę i w ostatnim trymestrze, kiedy występują największe wahania ich poziomu, oraz po porodzie. Łatwo dostępne jest zwykle badanie stężenia fenytoiny, fenobarbitalu, karbamazepiny i walproinianu. Badania poziomu nowszych LPP wykonuje się w wielu pracowniach.
Poziom karbamazepiny, okskarbazepiny, lamotryginy i lewetyracetamu oraz fenytoiny w surowicy zmienia się w czasie ciąży. Obserwacje kliniczne wskazują, że stężenia leków maleją, najbardziej w III trymestrze. Poziom lewetyracetamu spada do 60% wartości względem okresu wyjściowego, przed ciążą. Stężenie aktywnego metabolitu okskarbazepiny w osoczu może stopniowo zmniejszać się przez całą ciążę. Poziom lamotryginy w surowicy zwykle spada do 65% wartości sprzed ciąży już w II trymestrze i utrzymuje się w III trymestrze. Wskazane jest monitorowanie i dostosowywanie dawki do stężenia w surowicy sprzed ciąży lub utrzymanie poziomu leków w zakresie wartości referencyjnych.
Suplementacja witaminy K
W profilaktyce krwawień u noworodków zaleca się suplementację witaminy K u matki, począwszy od 36 t.c. Częstość choroby krwotocznej u noworodków matek przyjmujących LPP w ciąży jest większa. W szczególności dotyczy to leków przeciwpadaczkowych pobudzających układ cytochromu P450. LPP indukujące cytochrom P450, w tym fenobarbital, prymidon, fenytoina, karbamazepina i w mniejszym stopniu okskarbazepina i topiramat, indukują u płodu enzymy degradujące witaminę K. Ponadto leki te hamują kompetycyjnie aktywację czynników krzepnięcia II, VII, IX i X. Krwawienia u noworodków narażonych na LPP zazwyczaj występują wcześnie i lokalizują się w jamie brzusznej, śródczaszkowo i wewnątrz klatki piersiowej. Zaleca się zatem, aby kobiety, które biorą leki przeciwpadaczkowe (zwłaszcza aktywujące enzymy wątrobowe), przyjmowały witaminę K doustnie 10 mg/dzień w ostatnim miesiącu ciąży. Noworodki powinny otrzymać pojedynczą dawkę 1 mg witaminy K domięśniowo lub dożylnie, jak najszybciej po urodzeniu.35
Poród
Nie ma bezwzględnego wskazania do rozwiązania ciąży cięciem cesarskim z powodu padaczki. W kwalifikacji do porodu zabiegowego należy wziąć pod uwagę liczbę i ciężkość napadów, stosowane LPP oraz wskazania pozaneurologiczne.
Rozpoznanie padaczki i ekspozycja na leki przeciwpadaczkowe wiążą się jednak ze zwiększonym ryzykiem indukcji porodu i cesarskiego cięcia.36
Liczba kobiet, których stan po porodzie operacyjnym pogorszył się ze względu na padaczkę lub u których występują wskazania ginekologiczno-położnicze, jest zbyt niska, aby wyjaśnić to zjawisko. Wiele innych czynników, takich jak postrzeganie padaczki jako choroby przewlekłej, wątpliwości terapeutyczne, wzrost ryzyka powikłań okołoporodowych, a także zwiększająca się liczba interwencji podejmowanych w związku z porodem, przyczynia się do tego zjawiska. Liczba cięć cesarskich w Polsce regularnie rośnie. Obecnie rozwiązuje się tak 30% porodów. Tylko część ma bezwzględne wskazania, dużo skierowań zależy od przekonania pacjentki lub lekarza. Przy dobrze kontrolowanej padaczce nie ma żadnych przeciwwskazań do porodu naturalnego.37 Zagrożenia dla noworodka wynikające z narażenia na LPP wymieniono w tabeli 3.
Karmienie piersią
Jest korzystne dla noworodka i niemowlęcia i nie powinno być niepotrzebnie ograniczane. Bezwzględnym przeciwwskazaniem jest przyjmowanie przez kobietę benzodiazepin i fenobarbitalu. Inne LPP są dopuszczalne, ponieważ korzyści z karmienia piersią dla dziecka przewyższają narażenie go na LPP. Większość LPP jest wydzielana do mleka. Osiąga tam wartości niższe niż w surowicy matki. Zwykle całkowita dawka przyjęta przez noworodka i niemowlę jest niższa od minimalnej dawki stosowanej w przypadku leczenia. Nie wyklucza to jednak działań niepożądanych, takich jak zaburzenie ssania, senność i uczulenia. Mimo to działania niepożądane są rzadko obserwowane u niemowląt. Badania kliniczne nie wykazały też żadnych negatywnych efektów rozwojowych u dzieci, które narażono na LPP za pośrednictwem pokarmu.38 W przypadku lamotryginy okazuje się jednak, że jest ona wydzielana do mleka w stężeniach podobnych do stężenia w surowicy matki. Ponieważ lamotrygina jest metabolizowana głównie poprzez glukuronizację, która jest niewystarczająca u noworodka, może osiągać duże stężenie w jego surowicy. Nieliczne obserwacje nie wykazały jednak niekorzystnego wpływu lamotryginy na rozwój dzieci. Inne LPP, np. lewetyracetam, gabapentyna, topiramat, wykrywa się w mleku w stężeniach podobnych do stężeń w surowicy matki, są jednak bardzo szybko eliminowane i osiągają niskie stężenia u dzieci.
Należy monitorować potencjalne działania niepożądane LPP u dzieci i minimalizować ich ekspozycję na leki. Można to osiągnąć poprzez karmienie piersią, gdy stężenie leku w mleku jest niskie (przed kolejną dawką leku), szybko zmniejszając dawkę LPP do poziomu sprzed ciąży, i zalecanie mieszanego odżywiania.