Wybrane problemy zdrowotne u dzieci po przeszczepieniu narządu miąższowego (wątroby)
Irena Jankowska, Mikołaj Teisseyre, Joanna Pawłowska
Słowa kluczowe
przeszczepienie wątroby, przeszczepienie narządu miąższowego
Wprowadzenie
Rozwój medycyny, jaki dokonał się w ostatnich latach, pozwala na wykonywanie przeszczepień narządów i tkanek (nerki, wątroby, serca, płuca, trzustki, jelit, a także twarzy, przedramienia, ręki).1,2 Przeszczepiane są również coraz częściej różne komórki i tkanki, w akmedycyny, jaki dokonał się w ostatnich latach, pozwala na wykonywanie przeszczepień narządów i tkanek (nerki, wątroby, serca, płuca, trzustki, jelit, a także twarzy, przedramienia, ręki).1,2 Przeszczepiane są również coraz częściej różne komórki i tkanki, w tym szpik, komórki macierzyste, hepatocyty, rogówki, zastawki serca czy skóra.1,2
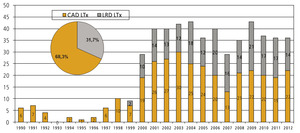
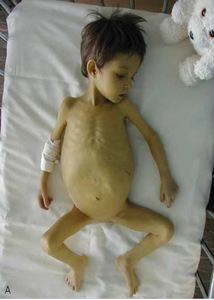
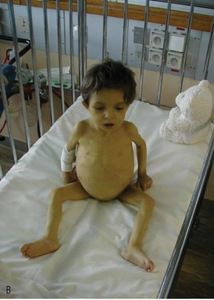
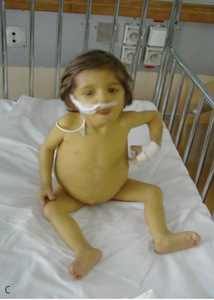
Ze względu na zwiększającą się liczbę pacjentów po przeszczepieniu narządów w najbliższej przyszłości praktycznie prawie każdy lekarz w swojej praktyce będzie miał szansę spotkać się z takim chorym. Od 1966 do 2012 r. w Polsce wykonano łącznie ok. 24 000 przeszczepień narządów (około 18 600 nerek, 2000 serc, 2800 wątrób, 365 jednoczesnych transplantacji trzustki i nerki, 77 przeszczepień płuc).3 Ze względu na rozpowszechnienie zakażeń w wieku dziecięcym pediatrzy szczególnie często mają szansę badać i leczyć dziecko po przeszczepieniu narządowym. Dobre wyniki odległe dotyczące przeżycia biorców zależą od dobrej współpracy lekarza pierwszego kontaktu i ośrodka wykonującego przeszczepienie narządu. Do 2012 roku w Polsce u dzieci wykonano 520 przeszczepień wątroby (w tym 205 od żywych spokrewnionych dawców) oraz 788 przeszczepień nerki.3W poniższym artykule przedstawiono podstawowe problemy, z którymi może się spotkać lekarz pierwszego kontaktu/pediatra/internista u pacjenta po przeszczepieniu narządu miąższowego.1,2 Ponieważ od lat zajmujemy się pacjentami po przeszczepieniu wątroby, omówienie poszczególnych zagadnień będzie dotyczyło głównie takich chorych (ryc. 1-2).
Najczęstsze powikłania
Najczęstsze powikłania po przeszczepieniu narządu są związane przede wszystkim z samym zabiegiem (powikłania chirurgiczne, w tym naczyniowe), prowadzonym leczeniem, zakażeniami, odrzucaniem przeszczepu (graftu) lub nawrotem choroby podstawowej.1,2 Rekordziści w przypadku przeszczepienia wątroby żyją z przeszczepionym narządem ok. 30-40 lat, a nawet dłużej.1-4
Powikłania naczyniowe wynikają m.in. z warunków anatomicznych biorcy przeszczepu i techniki chirurgicznej.1,2,4 Do innych problemów występujących po przeszczepieniu wątroby należą:
- niepodjęcie czynności przez przeszczep
- ostre odrzucanie
- przewlekłe odrzucanie
- wczesna zakrzepica tętnicy wątrobowej
- zakrzepica żyły wrotnej
- zwężenie zespolenia żółciowego
Po przeszczepieniu narządów miąższowych stosowane są różne leki immunosupresyjne.1,5,9-15 Są wśród nich:
1. Leki hamujące wytwarzanie cytokin biorących udział w aktywacji komórek i ich klonalnej ekspansji:
• Inhibitory kalcyneuryny (CNI): cyklosporyna A (CsA), takrolimus (Tac)
• Inhibitory mTOR: syrolimus, ewerolimus
2. Glikokortykosteroidy (GS): prednizon, prednizolon
3. Leki hamujące podziały komórkowe:
- nieselektywne – azatiopryna (AZA)
- selektywne – mykofenolan mofetylu (MMF)
4. Leki biologiczne:
- przeciwciała poliklonalne (ATG)
- przeciwciała monoklonalne (anty-CD3-OKT3, anty-CD52, anty-CD25)
Ostre odrzucanie przeszczepu może wystąpić w każdym okresie po transplantacji.1,5-9 Obecnie, przy stosowanych schematach immunosupresyjnych, objawy kliniczne ostrego odrzucania występują wyjątkowo rzadko (ew. gorączka, złe samopoczucie i żółtaczka). Najczęściej przypadkowo w trakcie wykonywania badań kontrolnych u dzieci po przeszczepieniu wątroby stwierdza się odchylenia w wynikach badań biochemicznych (wzrost stężenia bilirubiny oraz aktywności AspAT, AlAT, GGTP).
Stwierdzenie podejrzenia ostrego odrzucania rozstrzyga wynik badania histopatologicznego wycinka pobranego z wątroby. W leczeniu ostrego odrzucania przeszczepu stosuje się pulsy metyloprednizolonu (10 mg/kg/24 h) oraz intensyfikuje i/lub modyfikuje leczenie immunosupresyjne.1,5,9-15 Zakażenia wirusowe mogą wyzwalać wystąpienie epizodu ostrego odrzucania, dlatego przed rozpoczęciem leczenia wskazane jest określenie statusu wirusologicznego chorego. W przypadku podejrzenia zakażenia wirusowego należy równolegle z leczeniem ostrego odrzucania prowadzić terapię zakażenia (np. w przypadku zakażenia cytomegalowirusem [CMV] stosuje się gancyklowir). Nieleczone lub nieskutecznie leczone ostre odrzucanie może prowadzić do przejścia w przewlekłe odrzucanie przeszczepionego narządu.1,4-9 Do czynników ryzyka przewlekłego odrzucania należą miedzy innymi: