Skuteczne strategie terapii miejscowej waginozy bakteryjnej u ciężarnych
dr n. med. Krzysztof Kamiński
- Waginoza bakteryjna podczas ciąży – zagrożenia i powikłania
- Diagnostyka waginozy bakteryjnej u ciężarnych
- Skuteczność i bezpieczeństwo stosowania chlorku dekwaliniowego w leczeniu waginozy bakteryjnej u kobiet w ciąży w świetle najnowszych badań klinicznych
Mikrobiom pochwy jest częścią kompartmentu ludzkiego ekosystemu mikrobiologicznego. Kobiety w wieku rozrodczym wytwarzają dziennie 1-4 ml wydzieliny pochwowej, która zawiera głównie śluz oraz złuszczone nabłonki pochwy i szyjki macicy, w tym od 108 do 109 komórek bakteryjnych w 1 ml. W warunkach fizjologicznych u zdrowych kobiet około 90% mikroorganizmów stanowią pałeczki z rodzaju Lactobacillus spp. oraz ponad 250 innych gatunków mikroorganizmów występujących w symbiozie w mniejszych ilościach (pozostałe 10%)1. Flora pochwy charakteryzuje się małą zmiennością osobniczą, a tranzycje w jej składzie uzależnione są od wielu czynników, zarówno endogennych (wiek, surowiczy poziom hormonów płciowych, stan czynnościowy układu immunologicznego, ciąża), jak i egzogennych (dieta, aktywność seksualna, antykoncepcja, antybiotykoterapia). W badaniach porównawczych mikrobioty pochwy zdrowych ciężarnych wykazano większą stabilność i mniejszą tendencję do tranzycji niż u kobiet niebędących w ciąży2. Co istotne, udokumentowano, że w treści pochwy kobiet w ciąży znajduje się relatywnie wiele różnych filotypów pałeczek kwasu mlekowego i to stanowi o unikalności tego biotopu. Jest to spowodowane zwiększoną estrogenizacją błony śluzowej dróg rodnych, a przez to wysokim indeksem dojrzałości nabłonka wielowarstwowego ścian pochwy z dużą zawartością glikogenu i przez to promocją rozwoju flory fizjologicznej. W profilu hormonalnym ciężarnych dominuje bowiem wysoki poziom estriolu (w stężeniach nawet 1000 razy wyższych niż u kobiet niebędących w ciąży), produkowanego przez jednostkę płodowo-łożyskową, oraz estetrolu – hormonu występującego wyłącznie w ciąży, syntetyzowanego w wątrobie płodu i transferowanego przez łożysko do matczynego krwiobiegu. W badaniach ekosystemu pochwy wykazano, że każda zdrowa kobieta w ciąży ma swój indywidualny mikrobiom środowiska pochwy, z czym wiążą się osobnicze różnice w tendencji do występowania zakażeń dróg rodnych. Waginoza bakteryjna (BV – bacterial vaginosis) jest najczęstszą infekcją dróg rodnych zarówno u kobiet niebędących w ciąży, jak i u ciężarnych3. W ciąży BV stanowi ponad 30% wszystkich zakażeń pochwy, a marginalizacja reprezentacji BV wśród czynników etiologicznych infekcji pochwy przez lekarzy w trakcie opieki nad ciężarną wynika z braku obligatoryjnego skriningu w kierunku BV oraz z faktu, że blisko 50% tych zakażeń przebiega bez- lub skąpoobjawowo.
Waginoza bakteryjna, jak również często opisywana w piśmiennictwie nieprawidłowa flora bakteryjna pochwy to przykłady typowej dysbiozy, kiedy eliminowana jest flora fizjologiczna, a przewagę liczebną uzyskują mikroorganizmy komensalne i patogeny. W następstwie zmienia się pula genów, które zawiera mikrobiota, a więc dochodzi do zmian mikrobiomu pochwy. Bakterie dotychczas rezydentne stają się patogenne, co jest przyczyną licznych niepowodzeń położniczych, w tym: poronień, przedwczesnego pęknięcia błon płodowych, porodu przedwczesnego, wstępującego zakażenia jaja płodowego oraz połogowego zapalenia błony śluzowej i mięśniówki macicy. Z uwagi na ryzyko wystąpienia tych często dramatycznych i nieodwracalnych powikłań w okresie ciąży i połogu trwa obecnie dyskusja na temat konieczności stosowania powszechnej, obligatoryjnej diagnostyki w kierunku BV u kobiet w ciąży. Obowiązujące na świecie standardy postępowania opracowane przez amerykańskie Centers for Disease Control and Prevention (CDC) oraz World Health Organization (WHO) nie zalecają obligatoryjnego, tj. rutynowego i powszechnego, skriningu w kierunku BV u kobiet w ciąży, u których nie obserwuje się klinicznych objawów infekcji. Dotyczy to ciężarnych zarówno z niskim, jak i z wysokim ryzykiem wystąpienia porodu przedwczesnego4,5. Jednakże z uwagi na dużą, sięgającą nawet 25%, częstość występowania bezobjawowej dysbiozy pochwy u kobiet w ciąży oraz fakt, że i w tych przypadkach – jak wykazano – infekcja wiąże się z 2-krotnie większym ryzykiem zaistnienia porodu przedwczesnego, a nawet większym, jeżeli BV wystąpi przed 16 tygodniem ciąży (iloraz szans [OR – odds ratio] 7,55), zarówno diagnostyka, jak i leczenie nieprawidłowej flory bakteryjnej w każdym przypadku (objawowym czy też bezobjawowym) mają istotne znaczenie dla przebiegu ciąży6. Jeżeli w I trymestrze ciąży, który jest tym krytycznym okresem, dojdzie do zakażenia bakteriami odpowiedzialnymi za BV, następuje migracja patogenów z pochwy przez kanał szyjki do jamy macicy i tworzącego się w niej trofoblastu, co inicjuje syntezę cytokin prozapalnych w doczesnej, a także aktywację limfocytów o naturalnej cytotoksyczności (NK – natural killer)7. Obserwacja ta potwierdza tezę Roberta Romero, że lokalna, a nie ogólnoustrojowa, reakcja zapalna jest odpowiedzialna za przedwczesne zakończenie ciąży8. Zakażenie pochwy bakteriami odpowiedzialnymi za wystąpienie BV w początkowym okresie ciąży może być czynnikiem sprawczym przedwczesnego pęknięcia błon płodowych i porodu przedwczesnego, co potwierdzają liczne prace klinicystów9-12. Z tego powodu w bieżącej praktyce klinicznej ważne są pytania nie tylko o to, kto i kiedy powinien rozpoznawać BV u kobiet w ciąży, lecz także o to, kto i jak powinien ją leczyć.
Standardowe i alternatywne metody leczenia BV u ciężarnych
Terapia BV u kobiet w ciąży jest obecnie zalecana jedynie w przypadkach objawowych. Opcje terapeutyczne w leczeniu BV w czasie ciąży są dość ograniczone, a wyniki terapii często niezadowalające z uwagi na dużą nawrotowość. Standardowe leczenie objawowej BV obejmuje doustne lub dopochwowe podawanie metronidazolu bądź miejscowe stosowanie klindamycyny. Na podstawie przeprowadzonego w Danii systematycznego przeglądu baz danych Medline, Embase, Cochrane Database of Systematic Reviews, Web of Science i Guidelines International Network, w którym uwzględniono wyniki 34 znalezionych badań, w tym 18 randomizowanych, kontrolowanych placebo i 12 obserwacyjnych, oraz 9 rekomendacji, ustalono silne rekomendacje przeciwko leczeniu za pomocą metronidazolu i słabe rekomendacje przeciwko leczeniu klindamycyną BV u kobiet w ciąży. Terapia metronidazolem powoduje silną mutagenność bakterii odpowiedzialnych za infekcje BV, co indukuje wtórną lekooporność i częste nawroty, a stosowanie klindamycyny prowadzi często do polekowej drożdżycy pochwy. Duńscy badacze konstatują, że obie standardowe terapie nie spełniają kryteriów znamiennej redukcji ryzyka porodu przedwczesnego u kobiet zarówno z wysokim, jak i z niskim ryzykiem jego wystąpienia13.
W swoich ostatnich wytycznych Deutsche Gesellschaft für Gynäkologie und Geburtshilfe (DGGG) podkreśla, że standardowe leczenie BV (metronidazolem, klindamycyną, tynidazolem) nie eliminuje bakteryjnego biofilmu, co jest główną przyczyną częstych nawrotów14.
W Polsce stosowanie metronidazolu w I trymestrze ciąży, szczególnie w postaci doustnej, nie jest zalecane z uwagi na zawarte w charakterystyce produktu leczniczego ostrzeżenie o bezwzględnym przeciwwskazaniu do jego podawania w tym okresie ciąży.
W leczeniu alternatywnym BV u kobiet w ciąży obecnie nie zaleca się stosowania substancji dezynfekujących do irygacji pochwy (np. chlorheksydyny). Przeciwwskazane u ciężarnych są także inne niestandardowe metody leczenia zakażeń pochwy, m.in. za pomocą jodopowidonu. Jod przenika bowiem przez barierę łożyskową, a w okresie laktacji również do pokarmu matki. Stężenie jodopowidonu zarówno w krwiobiegu płodu, jak i w mleku w okresie karmienia piersią może powodować jatrogenną niedoczynność tarczycy u płodu i noworodka. Coraz częściej proponuje się za to miejscowe stosowanie chlorku dekwaliniowego (DQC – dequalinium chloride) jako terapię I rzutu15,16.
Chlorek dekwaliniowy w leczeniu BV u kobiet w ciąży
Chlorek dekwaliniowy jest pochodną chinolonów należącą do czwartorzędowych związków amoniowych o działaniu substancji powierzchniowo czynnej, podobnie jak detergenty. Wykazuje szerokie spektrum działania przeciwbakteryjnego wobec bakterii Gram(–), Gram(+), grzybów i pierwotniaków. Efekt leczniczy DQC bazuje na dwóch głównych mechanizmach działania farmakologicznego:
- absorpcji na powierzchni mikroorganizmu i dyfuzji przez jego ścianę komórkową – błona komórkowa ulega przez to lizie, co zwiększa jej przepuszczalność i zaburza homeostazę osmotyczną komórki
- wewnątrzkomórkowym wiązaniu się z błonami organelli cytoplazmatycznych patogenu, co powoduje tworzenie kompleksów i precypitację białka. Skutkuje to:
- denaturacją białek enzymatycznych i strukturalnych, hamując metabolizm komórkowy
- przerwaniem produkcji energii w komórce mikroorganizmu w wyniku hamowania spalania glukozy i syntezy mitochondrialnego adenozyno-5′-trifosforanu (ATP) poprzez inaktywację bakteryjnego enzymu F1-ATPazy
- zahamowaniem syntezy białka w rybosomach
- wiązaniem z DNA jądra komórkowego (potwierdzone w badaniach in vitro), które prowadzi do hamowania procesów transkrypcji.
To wielokierunkowe działanie leku powoduje, że w badaniach in vitro wykazano aktywność antymikrobową DQC przeciw wszystkim znanym patogenom zakażającym pochwę. Efekt bakteriobójczy, grzybobójczy i pierwotniakobójczy obserwowano bardzo szybko, już po 30-60 min od kontaktu komórki patogenu z lekiem16. Dotychczas ani w badaniach laboratoryjnych, ani w badaniach klinicznych nie stwierdzono występowania pierwotnej czy indukowanej lekooporności na DQC. Skuteczność przeciwbakteryjna DQC w leczeniu BV, jako leku działającego destrukcyjnie na bakteryjny biofilm, została potwierdzona w badaniach in vitro. W przeprowadzonym badaniu z użyciem specjalistycznych technik mikrobiologicznych stworzono model biofilmu złożonego z bakterii Gardnerella spp. DQC okazał się wysoce skuteczny w redukcji biomasy i w hamowaniu tempa metabolizmu kolonii bakteryjnych, prowadząc do zniszczenia jego struktury. W badaniu techniką konfokalnej mikroskopii fluorescencyjnej stwierdzono, że obserwowany efekt bakteriobójczy nie był powodowany wyłącznie przez pierwotne uszkodzenie błony cytoplazmatycznej. To działanie musiało być wyrazem ingerencji leku w metabolizm komórkowy17.
Wyniki licznych badań z zastosowaniem DQC w leczeniu BV u kobiet w ciąży zestawiono w tabeli 1.
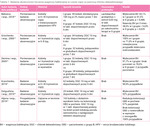
Tabela 1. Badania skuteczności leczenia waginozy bakteryjnej w czasie ciąży za pomocą chlorku dekwaliniowego
Bezpieczeństwo terapii BV chlorkiem dekwaliniowym u kobiet w ciąży
Chlorek dekwaliniowy to znana od ponad 60 lat substancja wykorzystywana jako skuteczny lek przeciwinfekcyjny. Z uwagi na farmakologiczne wielokierunkowe działanie DQC został nazwany przez Christiana Bailly’ego lekiem o wielu talentach (multi-talented drug)15. DQC podawany dopochwowo wchłania się w ekstremalnie małych ilościach do krwiobiegu, dzięki czemu nie powoduje żadnych klinicznie uchwytnych zmian biologicznych ani farmakologicznych. Tym tłumaczy się fakt, że w badaniach klinicznych u pacjentek, które dopochwowo stosowały DQC, rzadko obserwowano jakiekolwiek objawy uboczne związane z ogólnoustrojowym działaniem tego leku. Większość zdarzeń niepożądanych stanowiły reakcje miejscowe oraz związane z nimi odczuwalny dyskomfort lub podrażnienie w przedsionku pochwy i w pochwie. W badaniach na zwierzętach nie stwierdzono toksycznego działania DQC ani innych czwartorzędowych związków amoniowych stosowanych w dawkach terapeutycznych wobec rozwijającego się zarodka/płodu. Nie opisano dotychczas żadnych embrio- czy fetopatii mogących mieć związek ze stosowaniem leku w okresie prekoncepcyjnym czy w czasie ciąży16. W kontekście zaleceń WHO rekomendującej racjonalne stosowanie antybiotyków u ludzi z uwagi na pojawiające się powszechnie na świecie zjawisko antybiotykooporności bakterii i grzybów DQC stosowany miejscowo może być dobrą alternatywą dla antybiotykoterapii w leczeniu zakażeń dolnych dróg rodnych24. Co istotne, International Union Against Sexually Transmitted Infections (IUSTI), która jest agendą WHO, zaleciła w swoich wytycznych DQC jako alternatywną dla antybiotyków metodę leczenia infekcji pochwy25.
Chlorek dekwaliniowy uzyskał również pozytywną opinię Polskiego Towarzystwa Ginekologów i Położników jako lek wykazujący się dużą skutecznością w terapii BV, który charakteryzuje się dobrą tolerancją w leczeniu miejscowym i jest możliwy do zastosowania w czasie ciąży (we wszystkich trymestrach) oraz w okresie karmienia piersią26.
