Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Urologia
Leczenie zaburzeń mikcji neuromodulacją nerwów krzyżowych
Marta Pieszczyńska
Konsultacja medyczna: prof. dr hab. med. Zbigniew Wolski
Stosuje się ją, gdy farmakoterapia oraz leczenie za pomocą toksyny botulinowej nie przynoszą skutku
Badania epidemiologiczne prowadzone od kilkudziesięciu lat w krajach zachodnich pokazują, że z powodu zaburzeń mikcji, które w znaczny sposób obniżają jakość życia, cierpi 16 proc. populacji. Odsetek ten zbliżony jest do występującego w Polsce, u nas jednak problem dotyczy głównie kobiet.
Leczenie zaburzeń czynnościowych mikcji rozpoczyna się od behawioralnych zmian stylu życia, a następnie stosuje się farmakoterapię, m.in. lekami antymuskarynowymi. – Są to preparaty, które blokują receptory muskarynowe odpowiadające za skurcz mięśniówki pęcherza moczowego. Mimo że w porównaniu z lekami starej generacji wywołują one znacznie mniej działań niepożądanych, blisko 50 proc. pacjentów po roku musi je odstawić. W ubiegłym roku pojawił się nowy lek – mirabegron, będący adrenomimetykiem β3 receptora w pęcherzu moczowym, który znosi skurcze: pozwala wypełnić się pęcherzowi bez skurczów dodatkowych. Jednak lek ten nie znajduje się na liście preparatów refundowanych, stąd jego dostępność jest niewielka – mówi prof. dr hab. med. Zbigniew Wolski, kierownik Kliniki Urologii Ogólnej, Onkologicznej i Dziecięcej SU nr 1 im. dr. A. Jurasza w Bydgoszczy.
Możliwości toksyny botulinowej
W sytuacji, gdy terapia farmakologiczna zawodzi lub okazuje się zbyt droga, kolejną metodą leczenia jest wstrzykiwanie do ściany pęcherza moczowego toksyny botulinowej. Pozwala ona osiągnąć dobrą, choć jedynie okresową, poprawę. Działający średnio przez sześć miesięcy botoks znosi całkowicie lub częściowo występujące w tym czasie skurcze dodatkowe i poprawia trzymanie moczu. Toksyna botulinowa stosowana jest nie tylko w zaburzeniach mikcji pochodzenia idiopatycznego, ale również w dysfunkcji neurogennej pęcherza, np. związanej ze stwardnieniem rozsianym.
– Jeśli i w przypadku toksyny pojawia się oporność na leczenie, sięgamy po neuromodulację nerwów krzyżowych – mówi prof. Wolski.
Wskazania do neuromodulacji, które są zarazem różnymi postaciami zaburzeń mikcji, to: częstomocz dzienny – powyżej ośmiu mikcji na dobę, częstomocz nocny – powyżej jednej, bóle przy oddawaniu moczu, parcia naglące i nietrzymanie moczu z parć. Są również postaci mieszane – wysiłkowego nietrzymania moczu i nietrzymania moczu z parć. Ich leczenie bywa bardzo trudne, ponieważ nie wiadomo, która komponenta jest ważniejsza; jeżeli komponenta nietrzymania moczu wysiłkowego, zakładane są taśmy, ale gdy nietrzymanie moczu to efekt z pęcherza nadreaktywnego, taśma pogorszy stan pacjenta.
Jak podkreśla prof. Wolski, w celu różnicowania tych postaci należy wykonać badanie urodynamiczne. Dzienniczek mikcji nie wystarcza. Jest on natomiast niezbędny (lub ankieta OAB) do stwierdzenia obecności parć naglących.
– Parcia naglące są najczęstszą przyczyną zaburzeń mikcji – tłumaczy prof. Wolski. – Drugą stanowi tak zwany pęcherz bolesny – schorzenie określane przez niektórych jako zapalenie śródmiąższowe pęcherza moczowego, czyli bezbakteryjne zmiany w obrębie śluzówki i tkanki całej ściany pęcherza, wywołujące objawy nadreaktywności. Charakter zmian, które widzimy wówczas w pęcherzu, przypomina obraz „płaczącego krwistymi łzami” pęcherza.
Pierwsze pacjentki bydgoskiego szpitala
• 67-latka, przez kilkanaście lat leczyła się z powodu pęcherza nadreaktywnego wszystkimi dostępnymi metodami – z ograniczoną skutecznością, z coraz mniejszymi przerwami i krótszą poprawą. To w znacznym stopniu ograniczało jej aktywność zawodową i socjalną oraz zmuszało do zakładania kilku podpasek higienicznych na dobę.
• 37-latka, od kilkunastu lat cierpiała z powodu zespołu pęcherza nadreaktywnego i zespołu bólowego pęcherza pod postacią cysticis interstitialis, z bolesnym oddawaniem moczu, z parciami naglącymi naprzemiennie z zatrzymaniem moczu. Cztery lata temu wykonano u niej cystoileoplastykę, czyli częściowe wycięcie pęcherza i powiększenie go izolowaną pętlą jelita cienkiego. Pojemność pęcherza znacznie się powiększyła, ale pacjentka nie tolerowała cewnikowania, ponieważ odczuwała ból. Stwierdziła, że zmniejszenie dolegliwości nawet o kilka, kilkanaście procent będzie dla niej sukcesem.
– Obie panie są zadowolone, chociaż należy podkreślić, że proces wykształcenia odruchów trwa od dwóch do trzech miesięcy – podsumowuje prof. Wolski.
Neuromodulację czas zacząć
Dolegliwość tę można leczyć za pomocą neuromodulacji. Podobnie zresztą jak i obniżenie siły skurczu wypieracza, jego niedoczynność.
Wyjaśnienie, na czym polega neuromodulacja nerwów krzyżowych, warto rozpocząć od rozróżnienia neuromodulacji i stymulacji. Stymulator, np. częstości akcji serca, włącza się tylko, gdy akcja serca spada. Natomiast zadaniem neuromodulacji jest przywrócenie właściwych odruchów w obrębie pęcherza moczowego przez nerwy aferentne, zarówno czuciowe, jak i ruchowe. W efekcie dochodzi nie tylko do stymulacji pobudzenia nerwów krzyżowych, ale również do ich modulacji, czyli dostosowania do fizjologii. Pacjentka może samodzielnie stymulować modulację istniejących już dróg nerwowych, dzięki czemu zachodzą prawidłowe relacje między pobudzaniem a hamowaniem odruchów, co z kolei wpływa na prawidłową, zaburzoną wcześniej, czynność pęcherza. Udowodniono, że odpowiadają za to nerwy krzyżowe.
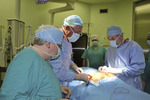
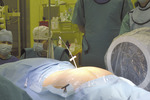
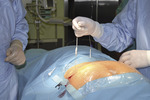
Stymulacja wraz z modulacją może przebiegać na dwa sposoby. Starszym z nich jest wykorzystanie akupunktury, polegającej na stymulacji przez wkłucie igły w okolice nerwu strzałkowego, a następnie pobudzanie prądem przez samą pacjentkę. Tym sposobem, począwszy od nerwu strzałkowego, przez nerwy krzyżowe, wpływa się na pęcherz. Neuromodulacja i neurostymulacja może być jednak dokładniejsza w wyniku wprowadzenia igieł – elektrod w okolice nerwów krzyżowych (ryc. 1-3).
– Na początku stymulator znajduje się na zewnątrz, ale potem zostaje wszczepiony pod skórę pośladka – opowiada prof. Wolski. – Prąd, który przepływa przez elektrodę, moduluje nerwy krzyżowe, hamując lub pobudzając pewne odruchy. Pobudza, gdy dochodzi do zatrzymania moczu, a stymuluje i moduluje w przypadku parć. Pacjentka kontroluje wszystko za pomocą specjalnego pilota. W zależności od natężenia prądu, moduluje i stymuluje bodźce.