Zamówienia złożone w dniach 29.04 - 06.05 zostaną wysłane po 06.05. Aby zrekompensować te niedogodności, zamówienia złożone w tym terminie są objęte Majówkową Darmową Dostawą >
Zamiast bagatelizować potencjalne działania niepożądane, należy proponować kobietom metodę, którą z największym prawdopodobieństwem będą kontynuować. Wcześniejsze poinformowanie pacjentki o częstych działaniach niepożądanych antykoncepcji hormonalnej może prowadzić do większej tolerancji i poprawić przestrzeganie zaleceń dotyczących stosowania danej metody.16 Kobietom, które wyjątkowo obawiają się działań niepożądanych towarzyszących przyjmowaniu doustnej antykoncepcji hormonalnej, szczególnie jeśli doświadczyły ich w przeszłości, można doradzić zmianę metody na miedzianą wkładkę wewnątrzmaciczną lub LNG-IUS. Najlepszą alternatywą dla kobiet, które chcą utrzymać kontrolę nad cyklem miesięcznym, może być złożona doustna antykoncepcja hormonalna (estrogen i progestagen).17 Można także podkreślić znaczenie pozytywnego działania terapii hormonalnej, co dodatkowo zachęci pacjentkę do jej kontynuacji, na przykład redukcji trądziku czy objawów poprzedzających miesiączkę w przypadku antykoncepcji doustnej, czy zapobiegania obfitym krwawieniom lub bolesnym miesiączkom w przypadku progestagenu (tab. 3).
Zacznij teraz: wdrożenie antykoncepcji od zaraz, po porodzie i po poronieniu
Stosowanie antykoncepcji należy rozpocząć bezzwłocznie po wybraniu przez kobietę metody zapobiegania ciąży. Opóźnienie w jej stosowaniu może prowadzić do zajścia w ciążę lub rezygnacji z antykoncepcji w ogóle. W dużym randomizowanym badaniu, w którym porównywano natychmiastowe (tego samego dnia) i standardowe (od następnej miesiączki) rozpoczęcie przyjmowania doustnej antykoncepcji, pacjentki z pierwszej grupy częściej sięgały po drugie opakowanie tabletek.18 Nie przekładało się to jednak na niższy wskaźnik ciąż w grupie kobiet, które zaczęły przyjmować antykoncepcję od zaraz.18,19 Z kolei u pacjentek, u których podanie DMPA zostało odroczone, całkowity wskaźnik ciąż był wyższy w porównaniu do kobiet, które zaczęły stosować antykoncepcję bezzwłocznie, z uwagi na ciąże, do których doszło w okresie oczekiwania na lek.19
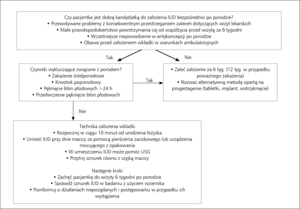
W badaniu poświęconym wdrażanej od zaraz doustnej antykoncepcji w nierozpoznanej ciąży w chwili randomizacji było około 2% pacjentek w każdej z grup.18 Nie udowodniono, aby doustna antykoncepcja miała szkodliwy wpływ na wczesnym etapie ciąży, ale przed założeniem IUD ważne jest jej wykluczenie.20 Założenie IUD lub implantu bezpośrednio po porodzie lub poronieniu może być jednak idealnym sposobem na wykluczenie ciąży, uniknięcie ciąży w trakcie standardowego okresu przejściowego czy ryzyka późniejszego niezgłoszenia się pacjentki. Dodatkową korzyścią związaną z zakładaniem IUD bezpośrednio po porodzie lub poronieniu jest miejscowe znieczulenie lub działanie środków uspokajających, co pozwala pokonać obawy o ból i niepokój pacjentki w związku z zakładaniem wkładki lub implantu w warunkach ambulatoryjnych (rycina).17,21
W badaniu randomizowanym wskaźnik usunięć IUD po jej założeniu bezpośrednio po porodzie był większy niż w przypadku założenia po 6-8-tygodniach (24 vs 4%).21 Wskaźnik stosowania wkładek po 6 miesiącach był jednak podobny w obu grupach z uwagi na zastąpienie usuniętych wkładek i ścisły nadzór nad pacjentkami, którym miano założyć je później. Pacjentki, które nie zakwalifikowały się do założenia wkładki bezpośrednio po porodzie i nie zostały poddane randomizacji, miały dowiedzieć się o możliwość założenia wkładki w późniejszym terminie u swojego ginekologa. W tej grupie znacznie mniej kobiet skorzystało z IUD.
Złożonej doustnej antykoncepcji hormonalnej powinno się unikać przez 3 pierwsze tygodnie po porodzie w przypadku kobiet z grupy małego ryzyka i przez 6 tygodni u kobiet bez trombofilii z czynnikami ryzyka żylnej choroby zakrzepowo-zatorowej, takimi jak krwotok poporodowy, stan przedrzucawkowy i palenie tytoniu. Antykoncepcja oparta wyłącznie na progestagenie może być jednak stosowana od razu, szczególnie u kobiet niekarmiących piersią.20 Nie udowodniono też, aby antykoncepcja zawierająca tylko progestagen była szkodliwa w czasie karmienia piersią. Oceniająca to metaanaliza nie wykazała niepożądanego wpływu na karmienie piersią lub zdrowie dziecka, a założenie 1-3 dni po porodzie implantu antykoncepcyjnego zawierającego etonogestrel nie wpływało niekorzystnie na powodzenie laktacji w porównaniu do przypadków, w których założony był później.22,23 Światowa Organizacja Zdrowia zaleca ostrożność w stosowaniu antykoncepcji z progestagenem (łącznie z LNG-IUS) w ciągu pierwszych 6 tygodni karmienia piersią. Może być ona jednak rozważana w przypadku bardzo dużego ryzyka zajścia w ciążę.20
Badano także założenie IUD bezpośrednio po poronieniu. Wskaźnik usunięć był nieznacznie większy niż w przypadku odroczonego założenia (odpowiednio 6-8 vs 2-3%), ale w dalszej obserwacji stosowało je więcej pacjentek, u których założono je bezpośrednio po poronieniu.24 Inne badanie kohortowe wykazało, że przypadki usunięć wkładek były częstsze po zabiegach, które przeprowadzono w drugim niż w pierwszym trymestrze ciąży (odpowiednio 3 vs 0,8%), chociaż nie stwierdzono różnic istotnych statystycznie, biorąc pod uwagę wielkość próby.25 Kobiety, które przerwały stosowanie IUD ze względu na zakażenie, stanowiły ogółem 2,7%. Warto zauważyć, że zakładanie implantów antykoncepcyjnych zawierających etonogestrel oraz LNG-IUS bezpośrednio po porodzie lub po poronieniu w drugim trymestrze ciąży uznaje się za zastosowanie pozarejestracyjne (off-label use).
Zadbaj o maksymalną tolerancję i łatwość stosowania metody
Nawet jeśli udaje się z powodzeniem rozpocząć antykoncepcję, jej kontynuacja może stanowić wyzwanie. W badaniu kohortowym pacjentek, którym założono IUD bezpośrednio po poronieniu, 15% zrezygnowało z jej stosowania w ciągu 1,5 roku obserwacji.25 U młodych kobiet zakwalifikowanych do rozpoczęcia antykoncepcji doustnej od zaraz także odnotowano rozczarowująco wysoki wskaźnik jej zaprzestania. Wynosił on 40% po 3 i 60% po 6 miesiącach i nie był niższy niż u pacjentek, które rozpoczęły przyjmowanie antykoncepcji doustnej standardowo.18
Po rozpoczęciu antykoncepcji kobietom należy zapewnić łatwy dostęp do opieki i zachęcić je, aby w razie wystąpienia działań niepożądanych poszukiwały pomocy, zanim przerwą stosowanie antykoncepcji. Ból lub obfite krwawienie wywołane IUD można złagodzić za pomocą systematycznego stosowania niesteroidowych leków przeciwzapalnych (NLPZ).26 Kobiety zaniepokojone nieprawidłowym krwawieniem przy antykoncepcji doustnej z 20 μg etynyloestradiolu mogą odnieść korzyści z przyjmowania większej dawki leku. Z kolei te, które najdotkliwiej odczuwają objawy przyjmowania hormonów, mogą przestawić się na mniejszą dawkę.27 Estrogen podawany uzupełniająco może prowadzić do redukcji częstych krwawień występujących na wczesnym etapie stosowania DMPA,28 ale zależność ta nie została gruntownie zbadana w przypadku implantu antykoncepcyjnego zawierającego etonogestrel.
Uproszczenie zasad stosowania antykoncepcji może skutkować bardziej konsekwentnym przestrzeganiem zaleceń. Problemy z przestrzeganiem zaleceń często wynikają z zapominania, zwłaszcza w przypadku codziennego przyjmowania tabletek.7 W przypadku elektronicznego monitorowania stosowania doustnej antykoncepcji wskaźnik przeoczonych tabletek jest znacznie większy w porównaniu z deklarowanym przez pacjentki na podstawie ich kalendarzy. W jednym z badań prospektywnych pacjentki zgłaszały pominięcie 1,2 tabletki w cyklu, podczas gdy zgodnie ze wskazaniem urządzeń elektronicznych było ich średnio 4,7.29
Dostępne są mniej absorbujące formy antykoncepcji, w których dawkowanie nie jest tak częste.Występują w postaci wstrzyknięć depot lub mogą być aplikowane przezskórnie na dłuższy czas.7 Takie opcje są dostępne w przypadku antykoncepcji hormonalnej w postaci tygodniowych plastrów, miesięcznego krążka dopochwowego i działającego 3 miesiące wstrzyknięcia DMPA. Przejście na jedną z tych metod może nie tylko poprawić skuteczność, ale również zmniejszyć ryzyko wystąpienia działań niepożądanych w postaci krwawienia, ponieważ pominięcie tabletek jest główną przyczyną krwawień międzymiesiączkowych w przypadku antykoncepcji doustnej.17 Niemniej jednak wszystkie metody antykoncepcji hormonalnej wymagają, aby pacjentka systematycznie stosowała się do zasad dawkowania, a w przypadku DMPA regularnie odbywała wizyty w celu jego podania.
Antykoncepcja o przedłużonym odwracalnym działaniu: pokonywanie barier
Metody antykoncepcji o przedłużonym odwracalnym działaniu (long-acting reversible contraceptive, LARC), takie jak wkładka wewnątrzmaciczna i implanty, są najmniej absorbującymi pacjentkę sposobami antykoncepcji. Po aplikacji pacjentka nie musi wykonywać żadnych czynności w celu zachowania ich skuteczności, a przerwanie antykoncepcji wymaga kontaktu z lekarzem, co stanowi zarazem okazję do konsultacji. Choć metody te mogą być szczególnie użyteczne u młodych kobiet i nastolatek, IUD jest u nich stosowane najrzadziej spośród wszystkich grup wiekowych.1 Implant podskórny został dopuszczony do użytku dopiero w 2006 roku, dlatego dane na temat stosowania tej metody nie są jeszcze znane.
Niski odsetek młodych kobiet i nastolatek stosujących IUD może wynikać z utrudnionego do nich dostępu. Do niedawna unikano zakładania wkładek u nieródek i kobiet niezamężnych z uwagi na nieuzasadnione obawy o zakażenia i niepłodność na skutek ich stosowania. W 2005 roku Food and Drug Administration zatwierdziła nowe wskazania dla miedzianych wkładek, otwierając możliwość stosowania ich w przypadku nieródek. Chociaż wskazania dla wkładek LNG-IUS nie zostały zmienione, Światowa Organizacja Zdrowia uznała, że bilans korzyści i ryzyka związanego z ich stosowaniem wypada korzystnie zarówno w przypadku nieródek, jak i nastolatek.20
Nawet w przypadku metod antykoncepcji o przedłużonym odwracalnym działaniu wskaźnik rezygnacji z ich stosowania może stanowić poważny problem. W badaniu przeprowadzonym w Skandynawii 20% młodych kobiet zakwalifikowanych do założenia IUD zrezygnowało z tej metody pod koniec pierwszego roku. Taki wynik nie różnił się istotnie od wskaźnika rezygnacji wśród kobiet stosujących antykoncepcję doustną, kształtującego się na poziomie 27%.30 Większość odnotowanych w tym badaniu rezygnacji z IUD następowała w ciągu pierwszych 3 miesięcy, a do żadnej nie doszło w czasie następnych 3 miesięcy. Przygotowanie nowych użytkowniczek tych metod na wystąpienie wczesnych działań niepożądanych, stosowanie niesteroidowych leków przeciwzapalnych w przypadku bólu i krwawień oraz uzgodnienie co najmniej 3-miesięcznego stosowania metody przed założeniem wkładki lub implantu mogą przyczynić się do poprawy wskaźników kontynuowania.
Prowadzone w wielu krajach badania w celu dopuszczenia podskórnych implantów zawierających etonogestrel wykazały, że wskaźnik rezygnacji wynosił po roku 18%, a skumulowany wskaźnik rezygnacji po 2 latach 30%. Większość rezygnacji wynikała z działań niepożądanych, takich jak zmiany nastroju, przyrost masy ciała, trądzik i ból głowy. Stosowanie implantu ze względu na nieprawidłowe krwawienie przerywało 11% kobiet.9 Bardziej reprezentatywne retrospektywne badanie kohortowe przeprowadzone w Australii wykazało 26% rezygnacji w pierwszym roku i 50% w ciągu 2 lat. Powodem większości z nich było krwawienie.31