Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Zaburzenia rytmu i przewodzenia
Ablacja – czy należy ją stosować w leczeniu chorych z każdą postacią arytmii?
Maria Trusz-Gluza
Wprowadzenie
Przezskórna ablacja to metoda lecznicza polegająca na kontrolowanym lokalnym uwalnianiu przez cewnik-elektrodę energii w celu zniszczenia fragmentu mięśnia sercowego odpowiedzialnego za powstawanie lub podtrzymywanie arytmii. Najczęściej stosuje się prąd o częstotliwości radiowej (radiofrequency, RF), rzadziej krioaplikacje lub inne rodzaje energii. Metoda jest stosunkowo młoda, bo opis pierwszej ablacji łącza przedsionkowo-komorowego (AV) pochodzi z 1981 roku. Charakteryzuje ją niezwykle dynamiczny rozwój, który pozwala obecnie zastosować ablację w prawie wszystkich zaburzeniach rytmu serca. Skuteczność i bezpieczeństwo ablacji zależy przede wszystkim od leczonej arytmii, ale istotne znaczenie, zwłaszcza w złożonych arytmiach, ma doświadczenie ośrodka elektrofizjologicznego wykonującego zabiegi.
Jednocześnie z rozwojem ablacji trwały intensywne badania nad stosowanymi dotąd lekami antyarytmicznymi, a także poszukiwania nowych skutecznych i bezpiecznych leków. Sukcesów było niewiele. Okazało się, że w większości arytmii leki te charakteryzują się skutecznością nieprzekraczającą 50%, powodują wiele poważnych objawów niepożądanych, a u pacjentów z chorobą strukturalną serca mogą zwiększać ryzyko zgonu.
Ablacja w nadkomorowych zaburzeniach rytmu serca
Częstoskurcze nadkomorowe

Tabela 1. Wskazania do ablacji w częstoskurczach nadkomorowych wg European Society of Cardiology i Polskiego Towarzystwa Kardiologicznego [1]
W codziennej praktyce często spotykamy chorych z częstoskurczem z wąskimi zespołami QRS. W tej grupie chorób mieszczą się: częstoskurcz nawrotny w węźle AV (atrioventricular nodal reentrant tachycardia, AVNRT), częstoskurcz nawrotny przedsionkowo-komorowy (atrioventricular reentrant tachycardia, AVRT) i przedsionkowy (atrial tachycardia, AT). Wskazania do ablacji w tych zaburzeniach rytmu są bardzo szerokie i obowiązują od wielu lat (tab. 1) [1].
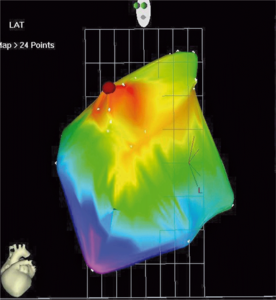
Rycina 1. Mapa aktywacji prawego przedsionka uzyskana systemem elektroanatomicznym CARTO u pacjenta z ogniskowym częstoskurczem przedsionkowym.
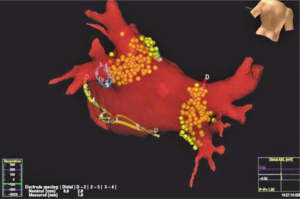
Rycina 2. Trójwymiarowa mapa lewego przedsionka i ujść żył płucnych uzyskana systemem elektroanatomicznym EnSite.
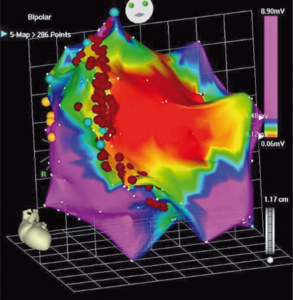
Rycina 3. Dwubiegunowa endokawitarna mapa napięciowa lewej komory uzyskana systemem elektroanatomicznym CARTO w trakcie rytmu zatokowego u chorego po zawale mięśnia sercowego ściany przedniej, z LVEF 25%, wszczepionym ICD z powodu VT, z burzą elektryczną.
W AVNRT ablacja polega na przerwaniu przewodzenia w drodze wolnej węzła AV. Skuteczność zabiegu jest bardzo duża i sięga 99% przy prawdopodobieństwie nawrotu i potrzeby powtórzenia ablacji u 2-8% chorych [1-3]. Najważniejszym powikłaniem zabiegu, poza lokalnymi w miejscu dostępu naczyniowego (krwiak, tętniak rzekomy, przetoka tętniczo-żylna, głębokie zapalenie żył, odma opłucnowa) jest wystąpienie bloku AV II lub III stopnia z potrzebą wszczepienia układu stymulującego. Ryzyko bloku oceniano dotąd na ok. 1-2%, chociaż w nowszych publikacjach powikłanie to stwierdza się rzadziej (<0,5%) [1-4].
W arytmiach związanych z obecnością drogi dodatkowej celem ablacji jest przerwanie przewodzenia w tej strukturze, co pozwala na całkowite wyleczenie. Skuteczność wynosi 95-98%, a ryzyko nawrotu i ponownej ablacji – 5-8% [1,3,5]. Ryzyko zgonu związane z ablacją drogi dodatkowej ocenia się na 0-0,1%. Możliwe powikłania to te wymienione wcześniej związane z dostępem naczyniowym, a także perforacja serca (0,1-1%), rzadko uszkodzenie różnych struktur serca (zastawka, zatoka wieńcowa, tętnica wieńcowa), a przy przegrodowej lokalizacji szlaku dodatkowego także blok przedsionkowo-komorowy (0,2-0,8%) [1,3-6].
W przypadku bezobjawowego WPW dotychczasowe wytyczne zalecały rozważyć ablację u pacjentów wykonujących szczególny zawód (np. pilot) lub mających określone upodobania rekreacyjne (np. alpinista) [1]. Obecnie na kongresie Heart Rhythm Society w 2012 r. przedstawiono dokument poświęcony postępowaniu u młodych (8-21 lat) bezobjawowych pacjentów z cechami WPW w zapisie EKG [7]. Zgodnie z tymi zaleceniami intermitująca preekscytacja w EKG spoczynkowym lub wysiłkowym wskazuje, że refrakcja drogi dodatkowej nie jest krótka i dlatego ryzyko nagłego zgonu jest małe, a pacjent ma być objęty jedynie obserwacją. Gdy preekscytacja jest przetrwała, wówczas należy rozważyć wykonanie badania elektrofizjologicznego (inwazyjne lub przezprzełykowe). Jeśli w trakcie indukowanego stymulacją migotania przedsionków najkrótszy odstęp RR między zespołami QRS z cechami preekscytacji będzie równy lub krótszy od 250 ms, wtedy powinno się rozważyć wykonanie ablacji. Pozostali pacjenci wymagają nadzoru kardiologa.
Sytuacja jest bardziej złożona w przypadku AT, który może być arytmią ogniskową lub typu macro-reentry. Jeśli jest to częstoskurcz ogniskowy, wówczas ablacja jest ukierunkowana na miejsce najwcześniejszej aktywacji, a ułatwieniem dla operatora jest zastosowanie trójwymiarowego systemu elektroanatomicznego (ryc. 1-3). Skuteczność wynosi 80-90% i jest nieco mniejsza w przypadku lewoprzedsionkowego AT z ryzykiem nawrotu wynoszącym ok. 8% [1,5]. Powikłania stwierdza się w 0,5-1% przypadków i obejmują one typowe związane z dostępem naczyniowym oraz perforację serca, uszkodzenie nerwu przeponowego, dysfunkcję węzła zatokowego, a w przypadku lokalizacji ogniska w obrębie przegrody lub trójkąta Kocha – blok przedsionkowo-komorowy [1,4,5].
AT powstający w mechanizmie nawrotnym wynika z istnienia bariery anatomicznej (np. blizna pooperacyjna lub wszczepiona łata po zamknięciu ubytku w przegrodzie międzyprzedsionkowej, zabiegu Mustarda lub Senninga) albo czynnościowej. Może też być następstwem przezskórnej lub chirurgicznej ablacji migotania przedsionków (atrial fibrillation, AF). Wówczas powodem są najczęściej nieszczelne linie ablacyjne. Ablacja tej postaci AT jest trudniejsza, wymaga użycia systemu elektroanatomicznego i doświadczenia zespołu elektrofizjologicznego. Skuteczność zabiegu jest mniejsza i wynosi ok. 65-85%. Wykonanie ablacji należy rozważyć (klasa zaleceń IIa, poziom dowodów B), gdy arytmia daje objawy, a farmakologiczne leczenie antyarytmiczne jest nieskuteczne [1,8-11].
Trzepotanie przedsionków

Tabela 2. Wskazania do ablacji w typowym trzepotaniu przedsionków wg European Society of Cardiology i Polskiego Towarzystwa Kardiologicznego [1]
Trzepotanie przedsionków (atrial flutter, AFl) jest także częstoskurczem przedsionkowym nawrotnym. Z punktu widzenia ustalania wskazań do ablacji najsłuszniej jest ocenić wstępnie, czy to AFl jest typowe, czy nietypowe. W typowym obecna jest jedna fala nawracająca, obejmująca prawy przedsionek z obszarem wolnego przewodzenia w cieśni żylno-trójdzielnej, która jest celem ablacji. Warunkiem powodzenia ablacji jest uzyskanie bloku dwukierunkowego w cieśni. Skuteczność zabiegu wynosi ponad 90% (najnowsze doniesienia podają ponad 95% skuteczność), a ryzyko nawrotu i ponownego zabiegu – ok. 4-10%, natomiast ryzyko poważnych działań niepożądanych (blok AV, częstoskurcz komorowy, zamknięcie prawej tętnicy wieńcowej, zatorowość płucna) – 0,5-1,5% [1,3-5,12]. Wobec tak dobrych wyników i ograniczonej skuteczności leków antyarytmicznych w tej arytmii wskazania do ablacji są szerokie (tab. 2) i można ją zaproponować choremu nawet przy pierwszym dobrze tolerowanym napadzie AFl [1].
W przypadku nietypowego AFl postępowanie jest podobne jak w przypadku nawrotnego częstoskurczu przedsionkowego.