Kardiologia interdyscyplinarna
Sercowo-naczyniowe czynniki ryzyka udaru mózgu
Bożena Sobkowicz
Wprowadzenie
Udar mózgu należy do wiodących przyczyn zgonu na świecie. W krajach rozwiniętych tylko choroby serca i nowotwory wiążą się z większą śmiertelnością. W krajach uboższych udary mózgu są przyczyną 85% wszystkich zgonów [1,2]. Śmiertelność w jego przebiegu wynosi 10-30%. W Polsce rocznie udaru mózgu doznaje ok. 60 000 osób. Mimo że zachorowalność jest podobna jak w rozwiniętych krajach europejskich, to śmiertelność w przebiegu udaru mózgu jest w naszym kraju 2-3-krotnie większa w porównaniu z Europą Zachodnią czy Stanami Zjednoczonymi [3,4].
Według definicji WHO udar mózgu jest zespołem klinicznym charakteryzującym się nagłym wystąpieniem ogniskowego, a niekiedy również uogólnionego zaburzenia czynności mózgu, którego objawy utrzymują się ponad 24 godziny lub prowadzą wcześniej do śmierci i nie mają przyczyny innej niż naczyniowa [4]. Podstawowa klasyfikacja udarów opiera się na wynikach badań obrazowych mózgu, czyli tomografii komputerowej i rezonansie magnetycznym. Wyróżnia się dwie duże grupy o przeciwstawnym patomechanizmie: udar krwotoczny i niedokrwienny. Udar krwotoczny, występujący rzadziej (20% wszystkich udarów), dzieli się na dwa podtypy: krwawienie śródmózgowe i krwotok podpajęczy (ok. 5-7% przypadków). Etiologia udarów krwotocznych to przede wszystkim nadciśnienie tętnicze (70-80%), a także malformacje naczyniowe, choroby krwi i zaburzenia krzepnięcia, guzy mózgu, narkotyki, angiopatia amyloidowa. Przeważająca część udarów mózgu (ok. 80%) to udary niedokrwienne w przebiegu zatoru, zakrzepu lub hipoperfuzji mózgowej. Stosowana obecnie klasyfikacja udaru niedokrwiennego o akronimie TOAST wyróżnia 5 podtypów udaru:
- w przebiegu miażdżycy dużego naczynia domózgowego,
- w przebiegu zmian w zakresie małych naczyń mózgowych,
- spowodowany zatorem sercowopochodnym,
- udar o innej etiologii,
- udar o niewyjaśnionej przyczynie [5].
Przebycie udaru wiąże się z niesprawnością zarówno psychiczną, jak i fizyczną. Jest tragedią dla chorego i jego najbliższych. Poznanie czynników ryzyka i zapobieganie tej ciężkiej chorobie ma zatem największe znaczenie.
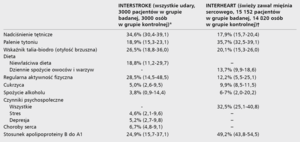
Tabela 1. Częstość występowania (99% PU) klasycznych czynników ryzyka sercowo-naczyniowego w populacjach badania INTERSTROKE i INTERHEART
Czynniki ryzyka udaru mózgu, jak w przypadku chorób układu krążenia, można podzielić na niemodyfikowalne oraz te, na które mamy wpływ. Do pierwszej grupy należą wiek, płeć (mężczyźni chorują częściej), czynniki etniczne (rasa czarna i Latynosi chorują częściej) oraz duża, jeszcze mało poznana grupa czynników genetycznych. Ich omówienie przekracza zakres tego artykułu. W 2010 roku opublikowano wyniki największego dotychczas projektu o akronimie INTERSTROKE, analizującego czynniki ryzyka udaru mózgu w 22 krajach, w różnych regionach świata, w zależności od statusu ekonomicznego mieszkańców [1]. W badaniu tym, o konstrukcji nawiązującej do fundamentalnego projektu INTERHEART, dowiedziono, że najsilniejszym czynnikiem ryzyka udarów, zarówno niedokrwiennych, jak i krwotocznych, jest nadciśnienie tętnicze. Dowiedziono też, że 5 tych samych, dobrze znanych kardiologom, modyfikowalnych czynników ryzyka chorób układu krążenia, takich jak nadciśnienie tętnicze, brak aktywności fizycznej, brzuszny typ otyłości, palenie tytoniu i niewłaściwa dieta, odpowiadają odpowiednio za 35, 29, 27, 19 i 19% ryzyka udaru zarówno niedokrwiennego, jak i krwotocznego (tab. 1) [6].
Nadciśnienie tętnicze
Nadciśnienie tętnicze jest najważniejszym modyfikowalnym czynnikiem ryzyka udaru mózgu. W populacji badania INTERSTROKE podwyższone ciśnienie stwierdzono u 66% chorych z udarem niedokrwiennym i aż u 83% pacjentów z udarem krwotocznym [1]. Największe znaczenie czynnik ten ma u osób poniżej 45 roku życia. Duże badania epidemiologiczne i metaanalizy dowiodły, że ryzyko udaru wzrasta proporcjonalnie do wzrostu ciśnienia [7]. Leczenie każdej postaci nadciśnienia (w tym łagodnego, izolowanego nadciśnienia skurczowego) zarówno farmakologiczne, jak i niefarmakologiczne zmniejsza ryzyko udaru o ponad 30% [8,9]. Nie dowiedziono przewagi żadnej z klas leków przeciwnadciśnieniowych w prewencji udaru mózgu. Najważniejsze to rozpoznać chorobę i podjąć leczenie. Jak wynika z europejskiego rejestru EUROASPIRE III, ponad 70% pacjentów nie wie o tym, że ma nadciśnienie, a tylko u 26% leczonej populacji uzyskuje się właściwą kontrolę ciśnienia [10].
Cele terapii nie różnią się od przyjętych przez Europejskie Towarzystwo Kardiologiczne i powinny obejmować obniżenie ciśnienia skurczowego <140 mm Hg i rozkurczowego <90 mm Hg [7]. Trzeba przyznać, że nie wykazano dotychczas zależności między stopniem obniżenia ciśnienia a skutecznością prewencji.
Cukrzyca
Cukrzyca, jeden z głównych czynników ryzyka miażdżycy, której zazwyczaj towarzyszy nadciśnienie tętnicze, zaburzenia lipidowe, nadwaga, ponad 2-krotnie zwiększa ryzyko udaru niedokrwiennego [7]. W trwającym 26 lat obserwacyjnym badaniu, którym objęto ponad 116 000 kobiet, stwierdzono, że cukrzyca typu 1 6-krotnie, a cukrzyca typu 2 2-krotnie zwiększały ryzyko udaru niedokrwiennego mózgu. Jedynie cukrzyca typu 1 zwiększała ryzyko udaru krwotocznego [11]. U ok. 30% pacjentów z ostrym udarem stwierdza się cukrzycę. U połowy z nich nie była ona wcześniej rozpoznana [12,13]. Bez wątpienia leczenie cukrzycy, a przede wszystkim współtowarzyszących jej chorób (nadciśnienia tętniczego za pomocą inhibitorów ACE lub ARB oraz zaburzeń lipidowych statynami) zmniejsza ryzyko udaru mózgu i ma najwyższą klasę zaleceń [7]. Podobnie jak w chorobie wieńcowej nie ma natomiast dowodów, że intensywna terapia hipoglikemizująca przynosi korzyść. Najważniejsze jest rozpoznanie i leczenie cukrzycy.
Palenie tytoniu
Palenie tytoniu podobnie jak w przypadku zawału mięśnia sercowego, jest jednym z podstawowych czynników ryzyka udaru mózgu każdego typu, a ryzyko to wzrasta wraz z liczbą wypalanych papierosów [14]. W dużym, trwającym 12 lat badaniu obserwacyjnym 117 000 kobiet przekonano się, że palenie tytoniu zwiększa 2,6-krotnie ryzyko udaru mózgu. Zaprzestanie palenia tytoniu wyrównuje szanse w stosunku do populacji niepalących po 5-15 latach, niezależnie od wieku w chwili podjęcia decyzji, liczby wypalanych papierosów oraz innych czynników ryzyka [15].
Zaburzenia gospodarki lipidowej
Zaburzenia lipidowe są uznanym czynnikiem ryzyka choroby niedokrwiennej serca i miażdżycy tętnic szyjnych, towarzyszącym nadciśnieniu tętniczemu i cukrzycy, natomiast obecnie uważa się, że nie są one silnym czynnikiem ryzyka udaru mózgu. Związek między ryzykiem wystąpienia udaru a podwyższonym stężeniem cholesterolu czy trójglicerydów nie jest jednoznaczny. Duże badania epidemiologiczne przyniosły sprzeczne wyniki. W badaniach MARFIT czy APCSC wykazano ścisły związek między zwiększonym stężeniem cholesterolu całkowitego a ryzykiem udaru niedokrwiennego mózgu, czego nie potwierdziło badanie EUROSTROKE [16-18]. Przekonano się, że obniżanie stężenia cholesterolu za pomocą statyn jest skuteczne zarówno w prewencji pierwotnej, jak i wtórnej udaru mózgu [19]. Zastosowanie 80 mg atorwastatyny we wtórnej prewencji udaru mózgu u 4731 chorych (badanie SPARCL) pozwoliło zmniejszyć występowanie udaru mózgu z 13 do 11%, także u chorych z prawidłowym stężeniem cholesterolu [20]. Uważa się, że korzystne działanie statyn w prewencji udaru mózgu wiąże się przede wszystkim z ich działaniem plejotropowym, a nie z obniżeniem stężenia cholesterolu. Niskie stężenie całkowitego cholesterolu, a także cholesterolu LDL wiąże się ze zwiększonym ryzykiem udaru krwotocznego. Na przykład w omawianym wcześniej badaniu MARFIT stężenie cholesterolu całkowitego poniżej 160 mg/dl wiązało się z 3-krotnie większym ryzykiem udaru krwotocznego [16]. Według zaleceń leczenie statynami w pierwotnej prewencji udaru niedokrwiennego jest zatem wskazane jedynie u pacjentów z chorobą wieńcową lub innymi czynnikami ryzyka, np. cukrzycą [7]. Leczenie statynami nie zwiększa ryzyka krwotoku śródczaszkowego. Korzystne działanie innych leków hipolipemizujących w prewencji udaru mózgu nie zostało udowodnione.
Styl życia
W niedawno opublikowanym fińskim badaniu z udziałem ok. 37 000 osób obserwowanych przez około 14 lat przeanalizowano wpływ 5 czynników określających styl życia (palenie tytoniu, zawartość warzyw w diecie, masę ciała, spożycie alkoholu, aktywność fizyczną) na wystąpienie udaru mózgu. Z badania wykluczano osoby po zawale mięśnia sercowego i po wcześniej przebytym udarze. Ustalono, że przestrzeganie przynajmniej 3 z 5 zasad zdrowego stylu życia istotnie zmniejsza ryzyko wystąpienia udaru zarówno krwotocznego, jak i niedokrwiennego, a zależność ta jest liniowa [21].
Miażdżyca tętnic dogłowowych
Miażdżyca pozaczaszkowego odcinka tętnic dogłowowych, szczególnie w obrębie tętnicy szyjnej wewnętrznej oraz opuszki tętnicy szyjnej, odpowiada za około 20% udarów niedokrwiennych mózgu [1,3]. Za istotne hemodynamicznie uważa się zwężenie przekraczające 60% wymiaru tętnicy w badaniu angiograficznym. Ryzyko udaru mózgu wynosi u tych pacjentów ok. 1-2% rocznie. U objawowego pacjenta ze zwężeniem tętnicy szyjnej >70% ryzyko nawrotu udaru mózgu po tej samej stronie wynosi 13% rocznie [22, 23]. Najtrudniejsze zagadnienia prewencji pierwotnej udaru dotyczą celowości badań przesiewowych w kierunku istotnych zwężeń tętnic szyjnych oraz postępowania z pacjentami bez objawów, zaś w prewencji wtórnej sposobu leczenia pacjentów z objawami.
Diagnostyka
Palpacja i osłuchiwanie tętnic szyjnych należy do standardu badania fizykalnego. Niestety obecność szmeru skurczowego nad tętnicami szyjnymi ma małą czułość i swoistość w wykrywaniu istotnych zwężeń. Warto przede wszystkim pamiętać, że brak szmeru nie oznacza nieobecności zwężenia. Spośród technik diagnostycznych najbardziej rozpowszechniona jest ultrasonografia typu dupleks, tania, nieinwazyjna, bezpieczna i powtarzalna. Najbardziej sprawdzoną metodą oceny istotności zwężenia w badaniu tą techniką jest maksymalna prędkość przepływu. Za istotne w badaniu doplerowskim uważa się zwężenie powyżej 70%. Pozostałe metody obrazowania dają wgląd w całość krążenia mózgowego. Angiografia, uważana za złoty standard, wiąże się jednak z ok. 1% ryzykiem okołoproceduralnego udaru mózgu. Wymaga ona zastosowania kontrastu oraz narażenia na promieniowanie rentgenowskie – podobnie jak angiografia tomografii komputerowej. Rezonans magnetyczny także wymaga zastosowania kontrastu, uważa się ponadto, że przeszacowuje on stopień zwężenia tętnicy i podobnie jak w przypadku badania doplerowskiego, trudnością może być odróżnienie krytycznego zwężenia od całkowitego zamknięcia tętnicy [7]. Badanie doplerowskie, angiografia tomografii komputerowej oraz rezonans magnetyczny uważane są za równoważne metody w ocenie przedczaszkowych odcinków tętnic szyjnych. Przy kwalifikacji do procedur inwazyjnych zaleca się potwierdzenie obecności i zaawansowania zwężenia dwoma metodami [24].