Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Co wiemy o leczeniu przeciwpłytkowym – wytyczne, personalizacja leczenia i okno terapeutyczne
dr n. med. Szymon Olędzki
dr hab. n. med. Jarosław Gorący
prof. dr hab. n. med. Edyta Płońska-Gościniak
prof. dr hab. n. med. Zdzisława Kornacewicz-Jach
W ostatnich latach przybyło doniesień na temat zmienności osobniczej odpowiedzi na leki przeciwpłytkowe. Wysoka rezydualna reaktywność trombocytów w odpowiedzi na standardową dawkę leku wiązana jest z ryzykiem epizodów niedokrwiennych. Z drugiej strony zbyt silna inhibicja trombocytów może zwiększać ryzyko powikłań krwotocznych. W artykule podsumowano aktualne wytyczne dotyczące leczenia przeciwpłytkowego oraz wiedzę na temat personalizacji leczenia przeciwzakrzepowego i koncepcji tzw. okna terapeutycznego.
Wprowadzenie
Klopidogrel to jeden z najczęściej stosowanych w praktyce klinicznej inhibitorów płytkowego receptora P2Y12. Ze wskazań kardiologicznych ordynowany jest on u wybranych pacjentów z ostrym zespołem wieńcowym (OZW) oraz leczonych za pomocą przezskórnej interwencji wieńcowej (PCI – percutaneous coronary intervention). Coraz liczniejsze doniesienia dowodzą jednak indywidualnej zmienności odpowiedzi na leczenie klopidogrelem.
Obecnie szeroko dostępne są także tzw. nowe leki przeciwpłytkowe o silniejszym potencjale przeciwzakrzepowym, czyli tykagrelor i prazugrel. Podaje się je przede wszystkim chorym z OZW. Silniejsza inhibicja trombocytów – pożądana z punktu widzenia redukcji ryzyka powikłań niedokrwiennych – może budzić jednak obawy wśród lekarzy praktyków z uwagi na potencjalnie wyższe ryzyko powikłań krwotocznych.
Aktualnie poszukuje się nowych schematów leczenia przeciwpłytkowego, najlepiej równoważących korzyści z ryzykiem terapii przeciwzakrzepowej. Idealny model takiej farmakoterapii zakłada indywidualizację leczenia opartą na ocenie osobniczej odpowiedzi na poszczególne preparaty. Postuluje się rolę pomiaru rezydualnej reaktywności płytek krwi lub oceny polimorfizmów genetycznych jako predyktorów osłabionej odpowiedzi na leczenie. Celem niniejszego opracowania jest przybliżenie najnowszych faktów i dylematów z zakresu terapii przeciwzakrzepowej.
Co wynika z wytycznych
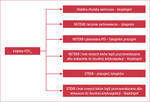
Rycina 1. Podsumowanie zaleceń odnośnie do stosowania inhibitorów P2Y12 (na podstawie wytycznych ESC/EACTS dotyczących rewaskularyzacji mięśnia sercowego z 2014 r. oraz wytycznych w zakresie postępowania w NSTEMI z 2015 r.).
Według wytycznych European Society of Cardiology (ESC) dotyczących rewaskularyzacji mięśnia sercowego z 2014 r. prazugrel lub tykagrelor są zalecane rutynowo u pacjentów z zawałem mięśnia sercowego z przetrwałym uniesieniem odcinka ST (STEMI – ST elevation myocardial infarction) i bez przeciwwskazań do przyjmowania tych leków (tab. 1). W przypadku chorych z zawałem mięśnia sercowego bez przetrwałego uniesienia odcinka ST (NSTEMI – non-ST elevation myocardial infarction) i kwalifikowanych do leczenia zachowawczego lekiem preferowanym pozostaje tykagrelor. Jeśli znana jest anatomia naczyń wieńcowych i planuje się PCI u pacjenta z NSTEMI, można zastosować prazugrel lub tykagrelor, bez preferencji odnośnie do leku. Klopidogrel powinno się podawać chorym z OZW, jeśli nie ma dostępu do nowych antagonistów P2Y12 lub jeśli istnieją przeciwwskazania do przyjmowania tykagreloru albo prazugrelu. Dodatkowo, wg wytycznych z 2015 r. dotyczących postępowania w przypadku NSTEMI, klopidogrel preferuje się u pacjentów wymagających doustnej antykoagulacji. Zalecany jest również jako inhibitor P2Y12 z wyboru u chorych leczonych PCI z powodu stabilnej dławicy piersiowej (ryc. 1).
Z wytycznych ESC z 2014 r. dotyczących rewaskularyzacji mięśnia sercowego wynika, że badanie polimorfizmów genetycznych związanych z odpowiedzią na leki przeciwpłytkowe lub ocena funkcji trombocytów nie są zalecane rutynowo u pacjentów leczonych interwencyjnie, ale u wybranych chorych mogą zostać rozważone (klasa zaleceń IIb, poziom wiarygodności C). Autorzy niniejszych wytycznych zaznaczają, że nie określono ostatecznie, jakie znaczenie kliniczne mają powyższe badania.
Rola personalizacji terapii przeciwpłytkowej była szerzej dyskutowana w oświadczeniu ekspertów ESC dotyczącym wartości testów oceniających czynność płytek krwi.1 Eksperci dopuszczają ocenę reaktywności płytek krwi w wybranych sytuacjach klinicznych. Takie postępowanie można rozpatrzyć m.in. u pacjentów z OZW obciążonych wywiadem w kierunku dużych krwawień lub z niskim ryzykiem zakrzepicy w stencie ocenionym na podstawie danych klinicznych, leczonych wstępnie klopidogrelem (z intencją utrzymania dotychczasowej terapii).1 Eksperci zalecają także rozważenie badań u chorych leczonych z powodu OZW, cechujących się wysokim ryzykiem epizodów niedokrwiennych, jeśli w danym kraju stosowanie nowych leków przeciwzakrzepowych jest limitowane. Ponadto proponowane są badania czynności płytek krwi, jeżeli wyniki mogą zmienić strategię leczenia inhibitorem P2Y12 w przypadku: 1. niespodziewanej, pewnej zakrzepicy w stencie u pacjenta regularnie przyjmującego klopidogrel; 2. wyraźnie podwyższonego ryzyka zakrzepicy w stencie (przebyta wcześniej zakrzepica w stencie, złożone zabiegi u pacjentów wysokiego ryzyka); 3. zabiegu na jedynej tętnicy wieńcowej lub pniu lewej tętnicy wieńcowej z objęciem bifurkacji. Jednocześnie eksperci ESC nie rekomendują stosowania wysokich dawek klopidogrelu ani rutynowej oceny funkcji płytek krwi w przypadku pacjentów ze stabilną chorobą wieńcową, u których przeprowadzono niepowikłany zabieg angioplastyki wieńcowej.1
Ocena odpowiedzi na leki przeciwpłytkowe
Definicje
We wczesnych badaniach nad osobniczą odpowiedzią na tienopirydyny oceniano bezwzględną różnicę agregacji przed podaniem i po podaniu inhibitora P2Y12, wyrażając ją w procentach. Miarą oporności (resistance) była różnica agregacji ≤10%. Na podstawie wartości różnicy agregacji pacjentów kategoryzowano na: odpowiadających na lek (responders), słabo odpowiadających (semi-responders) i nieodpowiadających (non-responders), przy bezwzględnej inhibicji trombocytów odpowiednio >30%, między 10% a 30% i <10%.




