150 zł TANIEJ tylko do 23:59 | Weź udział w kongresie online Akademia po Dyplomie PSYCHIATRIA 2026 już 6-7 marca. Kup bilet >
Choroby osierdzia
Postępowanie w nawracającym zapaleniu osierdzia
Katarzyna Mizia-Stec, Anika Doruchowska, Maciej Faryan, Beata Nowak-Jeż
Wprowadzenie
Zapalenie osierdzia występuje w przebiegu wielu schorzeń. Najczęściej stwierdza się jego ostrą postać, w przypadku której postępowanie nie budzi wątpliwości. Pewne problemy stwarza natomiast długo utrzymujący się, często bezobjawowy płyn w worku osierdziowym, który może być wynikiem nawracających procesów zapalnych. Postępowanie w nawracającym zapaleniu osierdzia przedstawiono poniżej.
Terminologia stosowana w chorobach osierdzia
Na początku warto usystematyzować podstawowe definicje i zasady leczenia chorób osierdzia. Obraz kliniczny wysięku osierdziowego zależy od postaci i nasilenia zapalenia osierdzia – wyróżniamy następujące jego typy (ryc. 1):
- postać ostra,
- postać przewlekła – trwająca powyżej 3 miesięcy,
- postać nawracająca – charakteryzująca się remisją w ciągu 6 tygodni, z następowym nawrotem objawów,
- postać przetrwała – nawrót objawów przy próbie przerwania lub odstawienia leczenia.
Kliniczne rozpoznanie ostrego zapalenia osierdzia opiera się na stwierdzeniu obecności 2 z 4 tzw. dużych kryteriów: typowego bólu w klatce piersiowej, obecności tarcia osierdziowego, uogólnionego uniesienia odcinka ST i wysięku w worku osierdziowym [1].
Ostre wirusowe zapalenie osierdzia – informacje podstawowe
Ostre wirusowe zapalenie osierdzia jest najczęstszą infekcyjną chorobą osierdzia [1,2]. Rozwój stanu zapalnego wynika z dwóch przyczyn: bezpośredniego uszkodzenia tkanek przez namnażające się wirusy i z reakcji układu odpornościowego. Odpowiedź skierowana może być przeciwko czynnikowi sprawczemu lub przeciwko fragmentom uszkodzonych przez zakażenie tkanek osierdzia lub mięśnia sercowego. Gdy replikacja wirusa w komórkach osierdzia i warstwy nasierdziowej wyzwala odpowiedź komórkową i humoralną, początkowo infekcyjne zapalenie przekształca się w chorobę autoimmunologiczną [2]. Nawroty choroby występują w 15-30% przypadków i są jednymi z najbardziej kłopotliwych powikłań ostrego zapalenia osierdzia [3]. Izolowane nawrotowe zapalenie osierdzia (bez związku z infekcją wirusową) zwykle rozpoznawane jest jako idiopatyczne, może też wystąpić jako konsekwencja przebytego zawału mięśnia sercowego lub operacji kardiochirurgicznej. We wszystkich przypadkach przyczyną nawrotu zapalenia osierdzia jest reakcja układu odpornościowego przeciwko antygenom uszkodzonych tkanek, o czym świadczy obecność cytokin prozapalnych (IL-6 IL-8, IFN-γ) w płynie wysiękowym. Kolejnymi argumentami potwierdzającymi autoimmunologiczne tło uszkodzenia osierdzia są: obecność autoprzeciwciał przeciwjądrowych w surowicy, częste występowanie objawów lub zespołów chorobowych typowych dla schorzeń z autoagresji oraz dobra odpowiedź na leczenie przeciwzapalne i immunosupresyjne. Najczęstszymi przyczynami nawrotu zapalenia są niedostateczna dawka lub czas stosowania niesteroidowych leków przeciwzapalnych (NLPZ), wczesne zastosowanie steroidów (nasilające replikację wirusa oraz ekspresję jego antygenów w tkankach osierdzia) lub zbyt szybkie zmniejszenie dawek leków steroidowych, reinfekcja i zaostrzenie chorób układowych tkanki łącznej [3].
Zapaleniu osierdzia często towarzyszy zajęcie mięśnia sercowego, a spektrum objawów zależy od stopnia uszkodzenia osierdzia i miokardium (ryc. 2). Wszyscy chorzy z zapaleniem osierdzia i mięśnia sercowego (perimyocarditis/myopericarditis) wymagają leczenia i obserwacji w warunkach szpitalnych. Zastosowanie w tej sytuacji typowego dla zapalenia osierdzia leczenia wymaga rozwagi i ścisłego monitorowania ze względu na potencjalnie niekorzystny wpływ NLPZ na przebieg zapalenia mięśnia sercowego. Prostym wykładnikiem perimyocarditis są zaburzenia kurczliwości komory lewej i wzrost stężenia markerów martwicy miokardium, co wymaga różnicowania z ostrym zespołem wieńcowym [1,2].
Czynniki rokownicze powikłań ostrego zapalenia osierdzia
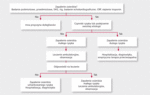
Nawracające zapalenie osierdzia może być powikłaniem ostrego stanu zapalnego. Zatem w każdym przypadku ostrego zapalenia osierdzia należy ocenić, czy występują czynniki niekorzystnego rokowania [2], takie jak: gorączka >38ºC, podostry początek, obfity wysięk w worku osierdziowym (przestrzeń echoujemna o grubości w rozkurczu >20 mm) lub cechy tamponady, brak szybkiej odpowiedzi na leczenie NLPZ (w ciągu tygodnia), steroidoterapia (czynnik ryzyka nawrotów), jak również płeć żeńska (częstsze występowanie chorób autoimmunologicznych). Uważa się, że tzw. duże czynniki są związane ze zwiększonym ryzykiem wczesnych powikłań. Stratyfikacja ryzyka ostrego zapalenia osierdzia na podstawie wywiadu, oceny klinicznej oraz echokardiograficznej jest kluczowym etapem postępowania umożliwiającym podjęcie decyzji o dalszym miejscu i sposobie leczenia (szpitalne lub ambulatoryjne) (ryc. 2). Pozwala również na wstępne wyselekcjonowanie chorych obarczonych dużym ryzykiem powikłań, bezwzględnie wymagających pogłębienia diagnostyki etiologicznej w warunkach szpitalnych (ryc. 3).
Znaczna ilości płynu w osierdziu zwykle wikła zapalenie osierdzia o wtórnej przyczynie. Pod rozwagę należy wziąć przede wszystkim tło nowotworowe, gruźlicze, metaboliczne (mocznica, obrzęk śluzowaty).
Do tzw. małych czynników ryzyka niekorzystnego rokowania należą: terapia lekami przeciwkrzepliwymi, współwystępowanie zapalenia mięśnia sercowego (myopericarditis) oraz wzrost stężenia troponiny I, immunosupresja, niedawny uraz serca lub osierdzia. Wprawdzie małe czynniki ryzyka nie są w świetle ostatnich analiz związane z większym ryzykiem powikłań, jednak rozsądne wydaje się leczenie i obserwacja takich chorych w warunkach szpitalnych [2].
Dotychczasowe badania [2] wykazały, że płeć żeńska oraz inna niż idiopatyczna i wirusowa etiologia ostrego zapalenia osierdzia wiązała się z większym odsetkiem powikłań (nawroty, tamponada osierdzia, zaciskające zapalenie osierdzia, krótszy okres przeżycia wolnego od nawrotów).
Leczenie farmakologiczne nawracającego zapalenia osierdzia
Większość chorych z nawracającym zapaleniem osierdzia wymaga leczenia w warunkach szpitalnych w celu ustalenia etiologii choroby, obserwacji jej przebiegu oraz wyników leczenia [1]. W przypadku nawracającego zapalenia osierdzia będącego powikłaniem ostrego wirusowego stanu zapalnego stosuje się leczenie nieswoiste. Przed wdrożeniem terapii należy wykluczyć przyczyny wtórne, a w przypadku ich obecności włączyć leczenie przyczynowe.