Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Neurochirurgia
Głęboka stymulacja mózgu w chorobie Parkinsona
Jadwiga Woźnikowska
Konsultacja medyczna: lek. med. Tomasz Stępień
Gdy farmakoterapia zawodzi, należy rozważyć alternatywne metody, wśród nich postępowanie chirurgiczne – wszczepienie stymulatorów modulujących pracę mózgu
Zarówno choroba Parkinsona, jak i dystonia są chorobami tej części ośrodkowego układu nerwowego, która niezależnie od woli pacjenta kontroluje czynność automatyczną napięcia i ruchów mięśni, zapewniając prawidłową postawę, prawidłowe poruszanie się na zasadzie automatycznej, niezależnej od naszej woli. W przypadku zaburzeń tej części układu nerwowego dochodzi do nadmiernej stymulacji, skutkującej zwiększonym napięciem poszczególnych grup mięśniowych, co może prowadzić do niekontrolowanych ruchów, drżenia czy – jak w przypadku dystonii – wykręcających ruchów głowy, kończyn, względnie całego tułowia.
Kwestia wszczepiania elektrod u chorych na chorobę Parkinsona nie jest zagadnieniem nowym. Badania na ten temat, jako alternatywne dla stosowanej powszechnie (zwłaszcza w latach 50. i 60. XX wieku) metody ablacji w obrębie układu pozapiramidowego, prowadzone były od lat 80. ubiegłego stulecia. Ich efekty oraz szerokie doświadczenie kliniczne zdecydowanie przemawiają na korzyść głębokiej stymulacji mózgu (Deep Brain Stimulation, DBS).
Lek. med. Tomasz Stępień: Niskoinwazyjność metody zwiększa bezpieczeństwo, ale wymaga wieloetapowego potwierdzania prawidłowości osiąganego celu w jądrach podkorowych.
Szacuje się, że co piąty pacjent z chorobą Parkinsona rokuje pozytywnie po tej terapii. Są to osoby po nieskutecznej farmakoterapii – zwłaszcza w zakresie objawów nieosiowych, z dyskinezami po lewodopie, masywnymi fluktuacjami pomiędzy fazami on i off.
Z powodu postępującego charakteru choroby nie odracza się zabiegu, gdyż po przekroczeniu optymalnego okresu może on być nieefektywny, a stan chorego może ulec nieodwracalnej pejoryzacji. W województwie śląskim jedynie dwa ośrodki wykonują takie zabiegi: Centralny Szpital Kliniczny im. prof. Kornela Gibińskiego w Katowicach oraz Wojewódzki Szpital Specjalistyczny nr 5 im. św. Barbary w Sosnowcu, gdzie prowadzi ją lek. med. Tomasz Stępień z Klinicznego Oddziału Neurochirurgicznego.
– Choć zabieg jest refundowany, to między innymi na Śląsku mamy do czynienia z absurdalnymi ograniczeniami w dostępie do tej metody. Dziś na zabieg DBS może w ciągu roku liczyć jedynie 10 pacjentów. Najbliższy wolny termin to 2018 rok. Tymczasem z tej formy leczenia powinno rocznie korzystać, według ostrożnych szacunków, około 130-150 chorych – mówi Tomasz Stępień. – Dla porównania, w województwie mazowieckim, które ma podobny potencjał demograficzny, tą samą metodą corocznie pomaga się 73 pacjentom. Dlatego konieczne jest zwiększenie kontraktów przez śląski oddział NFZ. Dodatkowo prawie wszyscy pacjenci wymagają założenia dwóch stymulatorów: po jednym dla każdej półkuli mózgowej. Pacjent nie może czekać na zabieg dwa lata, bo po takim czasie nasze działanie może okazać się bezcelowe. Z naszej strony zwracaliśmy się z prośbą o zwiększenie dostępności tych zabiegów, mając na uwadze, że populacja naszego województwa jest porównywalna z populacją Mazowsza. Poza tym wielu operowanych pochodzi z ościennych województw: opolskiego, małopolskiego, łódzkiego czy nawet podkarpackiego. Metoda DBS jest również stosowana w przypadku lekoopornej dystonii – u młodych pacjentów, którzy nie uzyskują pomocy w wyniku stosowanej farmakoterapii, a implantacja stymulatorów jest dla nich jedyną szansą.
Rzeczywiście, w porównaniu z Europą Zachodnią, liczba przeprowadzanych u nas zabiegów DBS jest śladowa.
Kolejne etapy zabiegu
Do ośrodka wykonującego tego typu zabiegi powinien chorego skierować neurolog prowadzący. Standardem jest przeprowadzanie kwalifikacji zespołowej przez neurologa wyspecjalizowanego w leczeniu zaburzeń układu pozapiramidowego, neuropsychologa oraz neurochirurga. Następnie wykonuje się gęstowarstwowe badanie MR – często wymaga to znieczulenia chorego z racji masywnych ruchów mimowolnych. Wyniki są wykorzystywane podczas zabiegu.
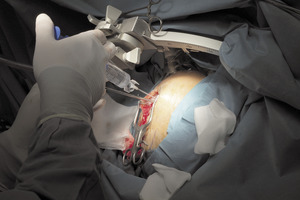
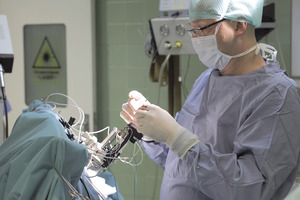
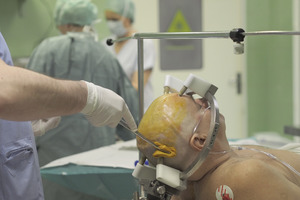
Metoda, którą dokonuje się implantacji systemu, należy do jednych z najbezpieczniejszych zabiegów neurochirurgicznych, obarczonych bardzo niskim ryzykiem zagrożeń i powikłań (fot. 1-4).
Fot. 1. Przygotowanie pola operacyjnego do zabiegu lewostronnego. Widoczna blizna i modelowanie skóry na przebiegu łącznika oraz nad stymulatorem na klatce piersiowej po stronie prawej (po wcześniejszym zabiegu).
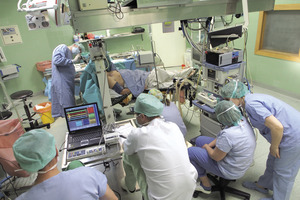
Fot. 4. Neurofizjolog na podstawie charakterystycznych dla danych struktur pobudzeń potwierdza prawidłowość osiągniętego celu.
Pierwszym etapem postępowania jest przymocowanie pierścienia stereotaktycznego, wykonanie tomografii komputerowej. Po fuzji obrazów TK i wcześniej wykonanego badania MR określa się współrzędne celu oraz trajektorię jego osiągnięcia, tak by precyzyjnie trafić narzędziem w określone miejsce mózgu. Jest to forma mapowania niskowzgórza, najczęstszego miejsca leczenia w przypadku choroby Parkinsona. – Niskoinwazyjność metody zwiększa bezpieczeństwo, ale wymaga wieloetapowego potwierdzania prawidłowości osiąganego celu w jądrach podkorowych. Podczas operacji korzystamy z fantomu, na którym dokonujemy weryfikacji poprawności wszystkich etapów obliczeń. Na fantomie widzimy, czy trafna jest relacja docelowego punktu w stosunku do pierścienia, który jest identyczny z przymocowanym do głowy pacjenta – tłumaczy Tomasz Stępień.
Przy użyciu techniki stereotaktycznej wcześniej zaplanowaną trajektorią wprowadza się w głębokie struktury mózgu pięć elektrod do weryfikacji neurofizjologicznej.
– Za pomocą microdrive’a z dokładnością do 0,1 mm wprowadzamy w głąb mózgu elektrody, a następnie, przesuwając się, dokonujemy weryfikacji, poprzez zbieranie potencjałów z komórek nerwowych – mówi dr Stępień. Odbywa się to za pośrednictwem oprogramowania komputera, do którego podłączono elektrody o średnicy 0,28 mm. Na sali znajduje się neurofizjolog, który śledząc monitor komputera potwierdza, czy dotarliśmy do wcześniej wyznaczonej struktury. Wprowadzana elektroda, przechodząc przez poszczególne regiony mózgu, wysyła do komputera sygnał, który zmienia się w charakterystyczny dla danego obszaru sygnał elektryczny.
Dzięki takiej technice ingerencja w mózg jest stosunkowo niewielka.