Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Dermatologia
Nie męcz się z mięczakiem
O efektywnej diagnostyce i terapii mięczaka zakaźnego z dr n. med. Małgorzatą Pindycką-Piaszczyńską z Katedry i Oddziału Klinicznego Chorób Wewnętrznych, Dermatologii i Alergologii w Zabrzu SUM w Katowicach rozmawia lek. med. Paweł Traczewski
MT: Jaka jest etiopatogeneza mięczaka zakaźnego?
Dr Małgorzata Pindycka-Piaszczyńska: Mięczak zakaźny (condylomata porcelaneum, epithelioma contagiosum, moluscum contagiosum – MC) jest zwykle samoograniczającą się, łagodną wirusową infekcją skóry występującą na całym świecie, dotyczącą zarówno osób dorosłych, jak i dzieci. Choroba ta często bywa schorzeniem przewlekłym, trwającym nawet kilka lat. Czynnikiem etiologicznym tego schorzenia jest DNA-wirus z grupy ospy (poxvirus) – moluscum contagiosum virus (MCV). Wykazano obecność czterech typów wirusa – typ pierwszy (MCV-1) i typ drugi (MCV-2) stwierdzane są najczęściej. Okres wylęgania wynosi kilka tygodni (dwa-siedem), ale może trwać i kilka miesięcy. Do zakażenia dochodzi przez kontakt bezpośredni z osobą zakażoną, drogą kropelkową oraz przez wspólnie używaną odzież i inne przedmioty. U dorosłych częstą drogą zakażenia są kontakty seksualne. Warto pamiętać, że mięczakowi zakaźnemu mogą towarzyszyć inne choroby przenoszone drogą płciową.
MT: Kto jest najbardziej narażony?
M.P.-P.: Choroba występuje u dzieci w wieku przedszkolnym, szkolnym, u osób aktywnych seksualnie oraz u pacjentów z obniżoną odpornością komórkową. Grupami ryzyka wśród zdrowych dorosłych są sportowcy, masażyści oraz osoby pracujące na terenie basenów kąpielowych. Postać rozsianą choroby zwykle spotykamy u dzieci z atopowym zapaleniem skóry, a u dorosłych – po transplantacjach narządów, u chorych ze złośliwymi rozrostami limforetikularnymi, z sarkoidozą czy też u zakażonych HIV. Ocenia się, że MC występuje u ok. 20 proc. zakażonych tym wirusem.
MT: Jakie są objawy mięczaka?
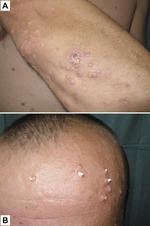
M.P.-P.: Typowy obraz mięczaka zakaźnego to grudki koloru skóry lub koloru perłowego, wielkości od 2 do 10 mm, z charakterystycznym zagłębieniem w części centralnej (ryc. 1).
Zagłębienie to jednak nie występuje we wszystkich wykwitach. Przy ucisku z wykwitów wydobywa się kaszowata treść. Ilość grudek waha się od kilku do kilkudziesięciu, u osób z obniżoną odpornością ilość może być bardzo duża (nawet kilkaset grudek). Wykwity mogą się grupować lub układać linijnie wzdłuż zadrapań (objaw Köbnera). Zmiany mogą lokalizować się w zasadzie wszędzie, nawet na błonach śluzowych i w obrębie skóry owłosionej głowy. Najbardziej typowa lokalizacja to okolica pach, pachwin, szyi. U osób dorosłych najczęściej spotykamy grudki mięczaka w okolicach narządów płciowych, ale również w obrębie twarzy. Grudki mogą ulegać nadkażeniu bakteryjnemu. Do rozsiewu zmian w różnych okolicach skóry dochodzi drogą samoprzeszczepiania. U pacjentów zakażonych HIV grudki są mnogie, często na twarzy, przyjmują duże rozmiary (ryc. 2).
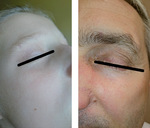
Trudne do rozpoznania nawet dla doświadczonego dermatologa bywają wykwity lokalizujące się na powiekach, które mogą być wtórnie przyczyną zapalenia spojówek lub rogówki (ryc. 3, 4).
Zmianom na ogół nie towarzyszą dolegliwości podmiotowe. Czasami pojawia się świąd o niewielkim nasileniu.
MT: Na czym opiera się rozpoznanie?
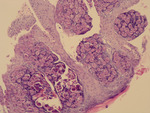
M.P.-P.: Lekarz praktyk najczęściej jest w stanie rozpoznać gołym okiem infekcję wirusem mięczaka zakaźnego na podstawie obecności typowych wykwitów. Dodatkowym kryterium rozpoznawczym jest znaczna zakaźność. Uzupełniające badania najczęściej nie są konieczne. Potwierdzeniem rozpoznania może być badanie cytologiczne, polegające na wykonaniu rozmazu z kaszowatej wydzieliny. Po wybarwieniu preparatu metodą Giemzy lub metodą Grama obserwuje się w mikroskopie świetlnym charakterystyczne wewnątrzkomórkowe wtręty. Badanie histopatologiczne ze zmian skórnych potwierdza rozpoznanie (obecność w komórkach warstwy kolczystej cytoplazmatycznych wtrętów, tzw. ciałek mięczakowych Hendersona-Pattersona) (ryc. 5).
Istnieje również możliwość postawienia rozpoznania przy wykorzystaniu mikroskopu elektronowego lub metody immunofluorescencyjnej, wykrywającej antygeny lub przeciwciała wirusa. W ostatnich latach w diagnostyce MC jest wykorzystywana również dermoskopia. Badanie to ułatwia rozpoznanie i monitorowanie procesu leczenia.
MT: Z jakimi chorobami różnicujemy mięczaka?
Ryc. 6. Bakteryjna naczyniakowatość (bacillary angiomatosis) u pacjenta po transplantacji serca imitująca mięczaka zakaźnego.
M.P.-P.: Wykwity mięczaka zakaźnego wymagają różnicowania z wieloma jednostkami chorobowymi. Wśród nich są: prosaki, kępki żółte, gruczolaki potowe, brodawki młodocianych, kłykciny kończyste, kłykciny kiłowe, włókniaki miękkie, nowotwory skóry (rak podstawnokomórkowy, rogowiak kolczystokomórkowy). W diagnostyce różnicowej HIV-dodatnich pacjentów należy uwzględnić skórną postać kryptokokozy, która przypomina zmiany mięczakowate. W swojej karierze zawodowej miałam okazję różnicować również z mięczakiem zakaźnym wykwity w przebiegu bakteryjnej naczyniakowatości u pacjenta po transplantacji serca, które do czasu uzyskania wyniku badania histopatologicznego były traktowane jako mięczak zakaźny i leczone imikwimodem z poprawą (ryc. 6).