Kongres Akademii po Dyplomie Pediatria 2026 👉 200 zł taniej do 27.02. Spotkajmy się 17-18 kwietnia w Warszawie | Skorzystaj z oferty >
Postępowanie w depresji lekoopornej
lek. Anna Poleszczyk
Depresja lekooporna występuje w przebiegu zarówno choroby afektywnej jednobiegunowej (ChAJ), jak i choroby afektywnej dwubiegunowej (ChAD). Mimo postępu, jaki dokonał się w zakresie farmakoterapii, nadal ok. 60% pacjentów z depresją w przebiegu ChAJ nie uzyskuje remisji po dwóch właściwie przeprowadzonych terapiach przeciwdepresyjnych. Częstość występowania lekooporności w przebiegu ChAD nie jest znana, ale doświadczenie pokazuje, że większość pacjentów z tym rozpoznaniem w pewnym okresie choroby nie reaguje satysfakcjonująco na leczenie.
Wprowadzenie
Stany depresyjne mają różne przyczyny. Zagadnienie lekooporności dotyczy depresji w przebiegu ChAJ i ChAD (nazywanych kiedyś depresjami endogennymi, których przyczyny są czysto biologiczne), w odróżnieniu od depresji somatogennych i psychogennych.1 Podział ten nie jest ścisły i epizody depresyjne w przebiegu chorób afektywnych mogą być poprzedzone urazem psychicznym, możliwe jest także współwystępowanie czynników egzogennych i somatogennych.2
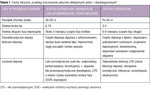
Pojęcie lekooporności w przebiegu depresji wymaga odrębnego omówienia w populacji pacjentów z ChAJ i ChAD. Zaburzenia te mają różną patogenezę, etiologię, przebieg i obraz kliniczny oraz wymagają innego podejścia terapeutycznego (tab. 1).3 Inaczej też definiowana jest lekooporność w odniesieniu do tych dwóch grup pacjentów. W artykule omówiono te zagadnienia z uwzględnieniem najczęściej stosowanych farmakologicznych i niefarmakologicznych metod terapii u chorych z depresją lekooporną.
Depresja lekooporna – definicja
Nie istnieje jedna powszechnie przyjęta definicja depresji lekoopornej. W piśmiennictwie można spotkać ich wiele. W odniesieniu do chorych z ChAJ przez depresję lekooporną zwykle rozumie się brak poprawy po co najmniej dwóch terapiach z użyciem leków przeciwdepresyjnych (LPD) należących do dwóch odmiennych grup, stosowanych we właściwej dawce i przez odpowiednio długi czas.4 W większości prac minimalny okres podawania LPD wynosi 4 tygodnie.4
W przypadku depresji w przebiegu ChAD zagadnienie lekooporności jest bardziej złożone. Definiowanie tego zjawiska utrudnia przebieg choroby, charakteryzujący się częstymi nawrotami, zmianami faz, stanami mieszanymi i zmiennością nasilenia zaburzenia w czasie. Jak wspomniano, depresja w przebiegu ChAD wymaga innego podejścia terapeutycznego niż depresja w przebiegu ChAJ. Podstawę postępowania terapeutycznego stanowią: leczenie normotymiczne (najczęściej sole litu, kwas walproinowy, karbamazepina, lamotrygina), atypowe leki przeciwpsychotyczne i LPD, których podawanie jest przedmiotem nieustających dyskusji.5
W większości prac depresję lekooporną w przebiegu ChAD definiuje się jako brak reakcji na dwie próby leczenia przeciwdepresyjnego przy równoczesnym stosowaniu leku normotymicznego.6
Leczenie farmakologiczne w depresji lekoopornej w przebiegu ChAJ
W przebiegu ChAJ występują wyłącznie zespoły depresyjne. Pierwszy epizod depresji pojawia się najczęściej po 40 r.ż. Pierwszy epizod i kolejne nawroty często wiążą się z różnymi czynnikami natury psychospołecznej, duże znaczenie mają też cechy osobowości przedchorobowej (często melancholiczna, anankastyczna, neurotyczna, introwertywna).3 Postępowaniem z wyboru jest wprowadzenie odpowiedniego LPD. Wybierając LPD, należy uwzględnić m.in. obraz kliniczny, współwystępowanie innych zaburzeń psychicznych i somatycznych oraz leczenie stosowane podczas poprzednich epizodów choroby.3
Większość chorych z depresją nie uzyskuje remisji objawów po podaniu pierwszego LPD. W badaniu STAR*D (Sequenced Treatment Alternatives to Relieve Depression) wykazano, że 60% pacjentów nie reaguje na dwie kolejne prawidłowo przeprowadzone terapie przeciwdepresyjne.7 Wraz z koniecznością wykorzystania innych możliwości terapeutycznych w przebiegu danego epizodu depresji prawdopodobieństwo remisji malało i wynosiło w pierwszych dwóch etapach 20-30%, a dwóch kolejnych – 10-20%.8
W przypadku braku reakcji na włączone leczenie przeciwdepresyjne pierwszym krokiem powinna być optymalizacja dotychczasowej terapii – wydłużenie czasu przyjmowania leku, zwiększenie jego dawki do maksymalnej tolerowanej przez pacjenta i upewnienie się, że chory przyjmuje lek zgodnie z zaleceniami. Następnym krokiem jest weryfikacja dotychczasowego rozpoznania. Ważne jest uwzględnienie współwystępowania innych zaburzeń psychicznych (zaburzeń osobowości, uzależnień), chorób somatycznych czy czynników psychospołecznych. Ponadto wykazano, że u ok. 47% pacjentów z epizodem depresji występują w wywiadzie objawy ChAD lub cechy dwubiegunowości.9 Ci chorzy z oczywistych względów wymagają innych lub dodatkowych działań terapeutycznych.
Następnie należy rozważyć zmianę obecnie podawanego leku na inny lub dokonać potencjalizacji dotychczasowego leczenia.
Zmiana LPD
Najlepszych rezultatów można się spodziewać po zmianie leczenia z LPD należącego do grupy selektywnych inhibitorów wychwytu zwrotnego serotoniny (SSRI – selective serotonin reuptake inhibitor) na wenlafaksynę lub lek należący do grupy trójpierścieniowych leków przeciwdepresyjnych (TLPD).10,11
Dane dotyczące zmiany SSRI na bupropion, duloksetynę i mirtazapinę nie są jednoznaczne.12 Zmiana jednego leku z grupy TLPD na inny daje niewielkie szanse na poprawę.13 Zmiana w obrębie grupy SSRI ma przede wszystkim znaczenie w przypadku nietolerancji danego leku.14
Potencjalizacja dotychczasowego leczenia
Ta metoda może być łatwiejsza, ponieważ nie wymaga odstawienia dotychczasowego leczenia, a co za tym idzie – nie naraża chorego na przejściowe pogorszenie. Do podawanego leku można dołączyć LPD o innym mechanizmie działania. Najwięcej jest pozytywnych doniesień o dołączeniu mirtazapiny do wenlafaksyny.15 Wyniki badań dotyczących dołączenia mianseryny do SSRI lub bupropionu do SSRI nie są jednoznaczne.12