Nieleczona depresja nie tylko wpływa negatywnie na aktywny udział pacjentów w leczeniu, przyjmowanie przepisanych leków zgodnie z zaleceniami oraz wybory dotyczące stylu życia, ale również może być odpowiedzialna za jadłowstręt, nudności, zaparcia oraz utratę apetytu.38,74 Może też prowadzić do braku zainteresowania przygotowywaniem posiłków lub niemożności ich przygotowywania. Zmiany ilości spożywanych pokarmów mogą przyczyniać się do wahań stężenia glukozy we krwi, zwiększając ryzyko hipo- i hiperglikemii. Systematyczne przesiewowe wykrywanie depresji może ułatwić identyfikację tych osób w podeszłym wieku, które mogą odnieść korzyści z leczenia przeciwdepresyjnego.
Dystres związany z cukrzycą
U starszych osób od dawna chorych na cukrzycę typu 1 częste są ostre i przewlekłe powikłania choroby, a także inne przyczyny stresu. Skuteczne radzenie sobie ze stresem i wsparcie społeczne mogą ułatwić poprawę przestrzegania zaleceń terapeutycznych, kontroli glikemii oraz jakości życia.75 Dystres związany z cukrzycą można zmniejszyć przez odpowiednie interwencje, w tym edukację dotyczącą cukrzycy, częste kontakty z zespołem prowadzącym leczenie cukrzycy, programy dostarczania pacjentom leków do domu, pomoc w przemieszczaniu się oraz inne świadczenia z zakresu pomocy społecznej.76
Wytyczne dotyczące leczenia cukrzycy typu 1 u osób starszych
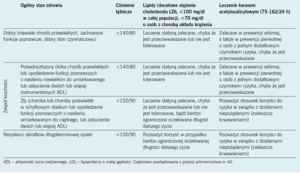
Tabela 3. Postępowanie w przypadku występowania czynników ryzyka sercowo-naczyniowego u starszych chorych na cukrzycę typu 1
Przeprowadzono niewiele badań, w których oceniano by najlepsze strategie leczenia starszych chorych na cukrzycę typu 1. American Diabetes Association (ADA) i American Geriatrics Society (AGS) zalecają zintegrowane, zespołowe podejście do leczenia starszych chorych na cukrzycę z wykorzystaniem różnych strategii oceny i eliminowania przeszkód swoistych dla wieku, a także indywidualizację schematów leczenia oraz prowadzenie edukacji pacjentów i ich partnerów lub opiekunów.40 Cele leczenia obejmują uzyskanie możliwej do zaakceptowania kontroli glikemii ze zminimalizowaniem ryzyka ostrych powikłań (tj. hipoglikemii oraz poważnej hiperglikemii).40 Te wytyczne są ukierunkowane głównie na starszych chorych na cukrzycę typu 2. Ze względu na brak wytycznych odnoszących się swoiście do osób w podeszłym wieku chorych na cukrzycę typu 1 w tej grupie można posłużyć się tymi samymi ogólnymi zasadami. Przedstawiono schematy rozważania celów glikemii (tab. 2) oraz celów leczenia nadciśnienia tętniczego i zaburzeń lipidowych (tab. 3) u osób starszych w zależności od ich ogólnego stanu zdrowia i chorób współistniejących.
Ogólnie zdrowe, samodzielnie funkcjonujące osoby starsze powinny być leczone bardziej agresywnie niż te, które wykazują cechy zespołu kruchości lub występuje u nich wiele chorób współistniejących i niesprawności związanych z ograniczoną oczekiwaną długością dalszego życia. U ogólnie zdrowych osób starszych z niewieloma współistniejącymi przewlekłymi chorobami, które są w stanie aktywnie uczestniczyć w leczeniu cukrzycy, zaleca się docelowe stężenie HbA1C <7,5%.
Kruchość (frailty) definiuje się jako występowanie trzech spośród pięciu następujących cech: mała siła chwytu, niewielka energia życiowa, spowolnienie chodu, mała aktywność fizyczna oraz niezamierzona utrata masy ciała.77 U osób starszych z zespołem kruchości oczekiwana długość życia jest skrócona, a ryzyko hipoglikemii zwiększone, ponadto nie są one w stanie wykonywać lub mają trudności z wykonywaniem zadań związanych z ich własnym udziałem w leczeniu. Docelowe stężenie HbA1C u osób starszych z zespołem kruchości, w ogólnie złym stanie zdrowia z powodu schyłkowych chorób przewlekłych lub znacznego stopnia niesprawności fizycznej bądź poznawczej, które mieszkają samodzielnie, wynosi <8,5%. Niższe wartości docelowe można rozważać, jeżeli nie występuje hipoglikemia i taki cel leczenia można osiągnąć bez nadmiernych obciążeń.
U osób starszych w pośrednim (złożonym) ogólnym stanie zdrowia występują liczne choroby przewlekłe, niewielkie lub umiarkowane upośledzenie funkcji poznawczych bądź zależność w zakresie więcej niż dwóch instrumentalnych aktywności życia codziennego. Osoby te są ponadto podatne na występowanie hipoglikemii. Stosowanie przez nie złożonych schematów leczenia insuliną może być trudne. Zasadnicze znaczenie w tej grupie ma indywidualizacja podejścia do leczenia cukrzycy typu 1, z rozważeniem docelowego stężenia HbA1C <8,0% (tab. 2).40
W celu uzyskania wskazówek umożliwiających prowadzenie leczenia insuliną oraz wykrywanie lub unikanie hipoglikemii ważne jest częste samodzielne oznaczanie stężenia glukozy we krwi przez chorych. Schematy leczenia insuliną powinny być upraszczane zgodnie z preferencjami pacjentów. Należy okresowo oceniać potrzebę edukacji dotyczącej cukrzycy. W edukacji, szkoleniu i dalszej kontroli powinni uczestniczyć członkowie rodziny i opiekunowie pacjenta. Należy im przypominać, że w okresach nakładających się ostrych chorób lub zmniejszenia ilości spożywanych pokarmów nie należy przerywać podawania insuliny podstawowej, ponieważ może to prowadzić do wystąpienia DKA. W przypadku poważnej hiperglikemii należy zwracać uwagę na monitorowanie stanu nawodnienia i gospodarki elektrolitowej oraz starannie leczyć stwierdzane nieprawidłowości. Należy zachęcać do aktywności fizycznej w celu utrzymania sprawności funkcjonowania, a systematyczne przesiewowe wykrywanie przeszkód utrudniających odpowiednie leczenie cukrzycy typu 1 powinno prowadzić do odpowiednich interwencji w tym zakresie.
Jednym z priorytetów powinien być stały nadzór nad niesprawnościami związanymi z cukrzycą, a także podejmowanie interwencji w celu ograniczenia tych niesprawności. Należy dokonywać okresowej wszechstronnej oceny geriatrycznej w celu wykrywania pogarszania się sprawności funkcjonowania i funkcji poznawczych, a także problemów psychospołecznych. Pomocne może być częste komunikowanie się z zespołem prowadzącym leczenie cukrzycy oraz wykorzystywanie zasobów dostępnych w miejscowej społeczności.76
Leczenie insuliną
Leczenie insuliną w cukrzycy typu 1 jest wymagane w celu zapobiegania poważnej hiperglikemii i DKA. Strategie leczenia insuliną i sposoby jej podawania muszą być indywidualizowane i będą się różnić między ogólnie zdrowymi osobami starszymi a osobami z zespołem kruchości i ograniczoną oczekiwaną długością dalszego życia.
Leczenie wieloma wstrzyknięciami insuliny dziennie. Ten schemat leczenia obejmuje podawanie insuliny podstawowej działającej przez całą dobę oraz bolusów insuliny razem z posiłkami. Insuliną podstawową jest często glargina podawana raz na dobę lub insulina detemir podawana raz lub dwa razy na dobę. Insulina detemir, zwłaszcza w małych dawkach, może nie działać przez 24 godziny i wymagać podawania dwa razy na dobę. Stosowanie insuliny detemir może wiązać się z rzadszym występowaniem hipoglikemii niż w przypadku stosowania glarginy.78-80 Szybko działającą insulinę podaje się zwykle przed posiłkami i przekąskami lub razem z nimi. W celu uzyskania dobrej kontroli glikemii posiłkowe dawkowanie insuliny powinno być ustalane z uwzględnieniem stężenia glukozy we krwi przed posiłkiem oraz przewidywanego spożycia węglowodanów i aktywności. Jeżeli ilość spożywanych pokarmów jest niepewna, posiłkową dawkę szybko działającej insuliny można podawać bezpośrednio po posiłku, dzięki czemu możliwe jest korygowanie dawki w zależności od rzeczywistego spożycia.
Wiele zdrowych dorosłych wykorzystuje przeliczniki służące do określania dawki insuliny w zależności od spożycia węglowodanów i współczynniki korekcyjne do obliczania posiłkowych dawek insuliny. Takie podejście staje się trudniejsze w miarę starzenia się i rozwoju zespołów geriatrycznych. Starsze osoby z tymi zespołami mogą wymagać pomocy partnera lub opiekuna. Alternatywne podejście opiera się na stałym dawkowaniu insuliny podczas posiłków i spożywaniu stałej ilości węglowodanów w trakcie posiłków spożywanych o ustalonych porach. W celu uniknięcia hipoglikemii dawki korekcyjne u osób z zespołem kruchości powinny być ustalane ostrożnie i stosowane tylko w celu korygowania znacznej hiperglikemii. U osób z zespołem kruchości istnieje również duże ryzyko ostrej choroby i hospitalizacji, a ponadto mogą one wymagać częstych modyfikacji dawkowania insuliny wraz ze zmianami ich ogólnego stanu zdrowia. Instruktor diabetologiczny powinien okresowo oceniać zdolność starszych osób lub ich opiekunów do wykonywania zadań niezbędnych w celu właściwego podawania insuliny.
Niektórzy starsi pacjenci stosują insulinę izofanową dwa razy na dobę oraz insulinę krótko działającą przed śniadaniem i głównym posiłkiem popołudniowym (obiadem lub kolacją) – a także przed lunchem (drugim śniadaniem), jeżeli działanie porannej dawki insuliny izofanowej w porze lunchu (drugiego śniadania) jest niewystarczające – ze względu na to, że koszt tych preparatów insuliny jest mniejszy niż koszt analogów. Ze względu na zwiększone ryzyko hipoglikemii podczas stosowania tych preparatów insuliny konieczne może być spożywanie przekąsek (po śniadaniu, wczesnym popołudniem i przed położeniem się spać) pozwalających uniknąć nadmiernego spadku glikemii. Aby można było wykluczyć nocną hipoglikemię, stężenie glukozy we krwi powinno być oznaczane również w środku nocy. W celu ograniczenia występowania nocnej hipoglikemii pomocne może być podawanie insuliny izofanowej przed położeniem się spać (a nie przed wieczornym posiłkiem).
Ciągły podskórny wlew insuliny. Leczenie pompą insulinową jest często stosowane u dorosłych chorych na cukrzycę typu 1 i wiąże się z rzadszym występowaniem hipoglikemii oraz lepszą jakością życia w porównaniu z leczeniem wieloma wstrzyknięciami insuliny dziennie.81 Dostępnych jest niewiele danych na temat stosowania ciągłego podskórnego wlewu insuliny u osób starszych. W miarę starzenia się stosowanie pomp insulinowych może stać się trudne. Takie leczenie można kontynuować, dopóki pacjent jest w stanie właściwie posługiwać się tym urządzeniem lub w przypadku, gdy te obowiązki może oraz chce przejąć partner chorego lub jego opiekun. Zalety leczenia pompą obejmują możliwość stosowania więcej niż jednej szybkości podawania insuliny podstawowej, czasowego zmniejszania szybkości podawania insuliny podstawowej podczas zwiększonej aktywności, posługiwania się kalkulatorem bolusów insuliny (wbudowanym w urządzenie i umożliwiającym obliczanie dawek bolusów na podstawie stężenia glukozy we krwi, spożycia węglowodanów oraz współczynnika insulinowrażliwości), a także podawania przedłużonych lub podwójnych bolusów u chorych z gastroparezą. W populacji osób w podeszłym wieku pomocne mogą być takie funkcje, jak pamięć urządzenia oraz sygnalizacja wibracjami. Podobnie jak w przypadku leczenia wieloma wstrzyknięciami insuliny dziennie, w celu unikania hipoglikemii u osób z nieprzewidywalnym spożyciem pokarmów wskazane może być podawanie przez pompę posiłkowych dawek insuliny dopiero po posiłkach.
Leczenie pompą insulinową połączone z ciągłym monitorowaniem stężenia glukozy we krwi. Stosowanie pomp insulinowych w połączeniu z ciągłym monitorowaniem stężenia glukozy we krwi nie zostało zbyt dokładnie zbadane u osób starszych. U osób w wieku powyżej 25 lat częste stosowanie ciągłego monitorowania stężenia glukozy we krwi wiązało się z mniejszym stężeniem HbA1C i rzadszym występowaniem epizodów hipoglikemii.24 W badaniu Automation to Simulate Pancreatic Insulin Response (ASPIRE) oceniono stosowanie pomp insulinowych z funkcją ciągłego monitorowania stężenia glukozy we krwi i czasowego przerywania wlewu insuliny poniżej progowej glikemii u pacjentów w wieku 16-70 lat chorych na cukrzycę typu 1. Uzyskano zmniejszenie częstości występowania hipoglikemii bez pogorszenia stężenia HbA1C.82 Ta technologia stwarza nadzieję poprawy jakości życia dzięki ograniczeniu występowania hipoglikemii.
Mieszanki insulinowe. Mieszanki insulinowe są rzadko stosowane w cukrzycy typu 1 ze względu na ich niefizjologiczną charakterystykę działania. W szczególnych okolicznościach, kiedy inne schematy leczenia nie są możliwe, można rozważyć dawkowanie dwa razy dziennie (przed śniadaniem i głównym posiłkiem popołudniowym – obiadem lub kolacją). Dla uniknięcia hipoglikemii konieczne może być spożywanie przekąsek po śniadaniu, wczesnym popołudniem i przed położeniem się spać. W celu wykluczenia hipoglikemii należy kontrolować stężenie glukozy we krwi w środku nocy.