Jak powinna przebiegać wstępna diagnostyka nadciśnienia u dzieci?
Dotychczas standardowe postępowanie w diagnostyce nadciśnienia tętniczego u dzieci prowadzono w celu wykluczenia wtórnych przyczyn, które je powodują. W polskich zaleceniach wyraźnie proponowano diagnostykę wieloetapową służącą odrzuceniu kilku najbardziej prawdopodobnych z nich w każdej grupie wiekowej. Rozpoznanie nadciśnienia pierwotnego ustalano na zakończenie pierwszych dwóch etapów postępowania.
W Zaleceniach, ze względu na zwiększenie częstości nadciśnienia pierwotnego, uproszczono ten schemat niezależnie od tego, czy jest to nadciśnienie 1 czy 2 stopnia. Oczywiście w przypadku objawowego nadciśnienia pacjent powinien być hospitalizowany.
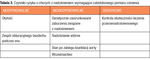
Zestaw podstawowych badań ograniczono do minimum (tab. 2.). Decyzję o wykonaniu badań specjalistycznych (do których zaliczono ocenę stężenia hormonów, badania w kierunku nadciśnienia zależnego od wad układu krążenia oraz w kierunku nadciśnienia naczyniowo-nerkowego i monogenowego) należy podjąć na podstawie wywiadu i diagnostyki skriningowej. Ważną rolę w diagnostyce nadciśnienia przypisano prawidłowo zebranemu i szczegółowemu wywiadowi, który obowiązkowo składa się z części dotyczących: rodziny, okresu prenatalnego oraz oceny dietetycznej (w tym używek i leków) i trybu życia. Jest to dobra tendencja, zwłaszcza wśród nastolatków, ponieważ wskazuje na etapowość postępowania i indywidualizację opieki nad dzieckiem, a nie na sztywne przestrzeganie standardów, które może się przyczynić do mnożenia niecelowych badań w dużej grupie chorych. W polskich warunkach rozsądne wydaje się, żeby diagnostykę dzieci młodszych (poniżej 6 roku życia) nadal prowadzić w warunkach opieki specjalistycznej (szpitalnej/ambulatoryjnej) ze względu na ograniczoną dostępność metod diagnostycznych w krótkim terminie oraz inny tryb kształcenia i zakres obowiązków lekarzy POZ, jeśli chodzi o postępowanie z dziećmi z nadciśnieniem.
Racjonalizacja postępowania ma szczególną wartość dla grupy nastolatków, u których diagnozowanie problemu zakończy się na poziomie POZ i którzy mogą otrzymać właściwe leczenie bez zbędnego oczekiwania na specjalistyczną ocenę. Szeroka diagnostyka specjalistyczna jest zarezerwowana dla pacjentów, u których wstępna analiza ukierunkowuje działania lekarskie na konkretną przyczynę nadciśnienia.
Czy metodą referencyjną ustalania ciśnienia tętniczego nadal jest metoda osłuchowa?
Zalecenia amerykańskie w dalszym ciągu pozostawiają pomiar osłuchowy (wykonywany przez odpowiednio przeszkolony personel medyczny) jako złoty standard w rozpoznawaniu nadciśnienia. Polskie zalecenia też tak stanowią, mimo że dostępne są wartości normatywne dla naszego kraju uzyskane za pomocą metody oscylometrycznej. Metodę tę powinno się stosować jako dobry i skuteczny skrining, udowodniono jednak, że ma tendencję do zawyżania wartości ciśnienia.
Nowe zalecenia nie precyzują, ile oddzielnych pomiarów ciśnienia tętniczego jest wymaganych, by rozpoznać nadciśnienie, ale w dokumencie znajduje się sugestia, by było ich kilka. Dotychczasowe definicje mówiły o 3 niezależnych pomiarach. Wydaje się, że to rozsądna liczba w polskich warunkach. Szczególnie ważne jest to, by nie polegać na pierwszym pomiarze w warunkach wizyty lekarskiej, ale wyciągać średnią z drugiego i trzeciego pomiaru. W ten sposób zwiększamy swoistość oceny.
W Zaleceniach odrzucono rolę pomiaru prowadzonego w warunkach szkolnych jako podstawy do rozpoznania nadciśnienia.
Czy całodobowy pomiar ciśnienia powinien zyskać na znaczeniu?
Eksperci tworzący Zalecenia są świadomi roli całodobowego pomiaru ciśnienia tętniczego w diagnostyce nadciśnienia białego fartucha, nadciśnienia maskowanego, zaburzonego rytmu dobowego ciśnienia tętniczego oraz predykcji powikłań sercowo-naczyniowych. Z drugiej strony dostępność takiego pomiaru oraz umiejętności wiarygodnej oceny są na poziomie POZ niewielkie. Z tego powodu pomiaru całodobowego nie uznaje się za obowiązkowy standard postępowania u wszystkich pacjentów, ale jest on jedynie zalecany do potwierdzenia nadciśnienia przed rozpoczęciem procesu diagnostycznego. Rekomenduje się go jednak obowiązkowo w grupach ryzyka (tab. 3). W przyszłości znaczenie tego badania w Polsce powinno być większe, ale wymaga to poszerzenia jego dostępności.
Jaka powinna być rola oceny powikłań narządowych u dzieci z nadciśnieniem?
Dotychczas badania w kierunku wad wrodzonych układu krążenia i oceny powikłań sercowo-naczyniowych umieszczano w pierwszych etapach postępowania z dzieckiem z nadciśnieniem. Obecnie w Zaleceniach sugeruje się odstąpienie od elektrokardiografii jako mało czułej metody oceny przerostu lewej komory oraz wykonywanie echokardiografii i pomiaru masy lewej komory wyłącznie u pacjentów, u których planowane jest wdrożenie postępowania farmakologicznego. Przesuwa to ciężar oceny powikłań narządowych na drugi etap, czyli leczenie farmakologiczne. Zaleca się, by oceniać powikłania na podstawie pomiaru masy mięśnia sercowego (norma <51 g/m2 dla dzieci >8 r.ż.).
Zredukowano znaczenie oceny albuminurii jako rutynowego testu diagnostycznego ze względu na jego niską specyficzność w populacji dziecięcej. Jego zastosowanie pozostawiono jako zasadne jedynie w wybranych grupach chorych.
W Zaleceniach nie umieszczono oceny zmian takich jak retinopatia nadciśnieniowa jako działania standardowego, a nawet rekomendowanego u dzieci z nadciśnieniem. Jest to znacząca różnica w porównaniu z dotychczasowymi zaleceniami europejskimi. Ta modyfikacja wynika z małej specyficzności i niskiej czułości tych zmian w populacji dziecięcej.
Takie postępowanie wydaje się zgodne z zaproponowaną zasadą, że leczenie powinno się zacząć wcześniej, a ocena powikłań narządowych będzie służyć raczej ocenie skuteczności tego leczenia niż kwalifikacji do niego. Jeśli taka zasada przyjmie się w Europie, będzie można odstąpić od oceny powikłań narządowych na początku i zostawić ją na późniejsze etapy postępowania.
Czy zasady i cel leczenia nadciśnienia u dzieci powinny pozostać takie same?
W Zaleceniach amerykańskich postuluje się, by za cel leczenia nadciśnienia (niefarmakologicznego i farmakologicznego) przyjąć obniżenie wartości ciśnienia poniżej 90 percentyla, a u nastolatków – poniżej 130/80 mmHg, jeśli nie występuje u nich przewlekła choroba nerek (PChN). W tej grupie dzieci obniżenie ciśnienia tętniczego powinno sięgać 50 centyla, lekami z wyboru powinny być zaś inhibitory konwertazy angiotensyny (ACEI – angiotensin converting enzyme inhibitors) lub antagoniści receptora AT1 dla angiotensyny (ARB – angiotensin receptor blockers). To ostatnie zalecenie opiera się na silnych dowodach klinicznych. Zaproponowane zmodyfikowane postępowanie jest logiczne i zgodne z aktualnym stanem wiedzy. Dla lekarzy stosujących rekomendacje europejskie nie jest to jednak znacząca zmiana. Każdemu dziecku z nadciśnieniem powinno się zalecić postępowanie niefarmakologiczne (dietę i aktywność fizyczną). U młodych pacjentów z nadciśnieniem pierwotnym 1 stopnia może to być jedyny element terapii. Dzieci z PChN, cukrzycą, uszkodzeniem narządowym lub nadciśnieniem 2 stopnia powinny być leczone monoterapią od momentu diagnozy. Pod tym względem nie ma istotnych zmian w porównaniu z dotychczasowymi standardami postępowania w naszym kraju.
Pozostaje wątpliwość, czy leczenie farmakologiczne, po które należy sięgnąć po udowodnieniu nieskuteczności postępowania niefarmakologicznego, powinno być zastosowane także u dzieci z tzw. podwyższonym ciśnieniem tętniczym. Jak twierdzą eksperci w dziedzinie nadciśnienia u dorosłych, może to być wskazane, ale znacznie zwiększy pulę chorych przyjmujących leki przeciwnadciśnieniowe. Jest to kwestia z pogranicza medycyny i ekonomii, która stanowi punkt sporny w dyskusjach.