• Dużych stężeń hCG, obserwowanych często w przypadku niepowściągliwych wymiotów ciężarnych (u 60% z nich stwierdza się zmniejszone stężenie TSH, a u 30% zmniejszone stężenie TSH i zwiększone fT4) i ciąży wielopłodowej. Nadczynność tarczycy ma charakter samoograniczający i na ogół łagodny, duże nasilenie tyreotoksykozy zdarza się rzadko. Stężenie fT4 normalizuje się zwykle około 12-15 tygodnia ciąży, a TSH – 19-20 tygodnia ciąży. Odrębny problem stanowi ciążowa choroba trofoblastyczna (zaśniad groniasty i inwazyjny, rak kosmówki), w której stężenia hCG mogą być bardzo duże, a jednocześnie jej cząsteczkę cechuje zwiększona aktywność biologiczna na skutek mniejszej zawartości kwasu sjalowego. U 50% chorych rozwija się pełnoobjawowa nadczynność tarczycy, opisywano również przypadki przełomu tyreotoksycznego.
•Zwiększonej wrażliwości receptora dla hCG, spotykanej bardzo rzadko w rodzinach dotkniętych mutacją tego receptora. Nadczynność tarczycy ma charakter nawrotowy, występuje wyłącznie w czasie ciąży i trwa przez cały jej okres.
Przyczyną nadczynności tarczycy w przypadku choroby Gravesa-Basedowa są przeciwciała skierowane przeciwko receptorowi TSH o właściwościach pobudzających (thyroid stimulating antibodies, TSAb), prowadzące do niekontrolowanego wytwarzania HT i rozwoju wola. Nadczynność tarczycy w tych przypadkach wykazuje charakterystyczną dynamikę: największe nasilenie w I trymestrze, stopniowe ustępowanie w II i III (u 30% remisja w III trymestrze) i ponowne nasilenie po porodzie. TSAb przechodzą przez łożysko i mogą być przyczyną nadczynności tarczycy u płodu i noworodka.
Wole guzowate nadczynne rozwija się na skutek mutacji aktywującej receptora TSH, która doprowadza do rozwoju guzów autonomicznych. Nadczynność tarczycy w tych przypadkach ma charakter trwały, nie ulega spontanicznej remisji i dość często przebiega w postaci T3-toksykozy.
Obraz kliniczny
Nadczynność tarczycy o niewielkim lub umiarkowanym nasileniu występująca u ciężarnej jest trudna do rozpoznania na podstawie oceny klinicznej, ponieważ takie objawy, jak nietolerancja ciepła, nadpobudliwość emocjonalna, cechy krążenia hiperkinetycznego są wspólne dla ciąży i tyreotoksykozy. Objawami swoistymi dla nadczynności tarczycy u ciężarnej jest brak adekwatnego przyrostu masy ciała lub chudnięcie oraz osłabienie siły mięśniowej. Ponadto w części przypadków choroby Gravesa-Basedowa można stwierdzić wole (miąższowe lub naczyniowe), orbitopatię, obrzęk przedgoleniowy i akropachię tarczycową, natomiast w przypadkach wola guzowatego – pojedyncze lub mnogie zmiany guzowate w obrębie tarczycy.
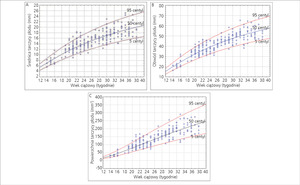
Rycina 2. Nomogramy średnicy (A), obwodu (B) i pola powierzchni (C) tarczycy płodu oparte na wieku ciążowym.
Konsekwencje nadczynności tarczycy dla ciężarnej
Nadczynność tarczycy wpływa na płodność kobiet w stopniu zależnym od jej nasilenia. W ciężkiej tyreotoksykozie może wystąpić amenorrhea – pierwszy opis takiego przypadku podał von Basedow w 1840 r. Niewielka lub umiarkowana nadczynność tarczycy nie upośledza istotnie owulacji, stąd konieczność stosowania skutecznej antykoncepcji w trakcie leczenia nadczynności tarczycy. Nadmiar HT powoduje zwiększenie stężenia SHBG, a w konsekwencji zmniejszenie stężenia wolnego estradiolu i estriolu. Stężenie gonadotropin może się zwiększać wtórnie w stosunku do zmniejszenia stężenia wolnych estrogenów. U kobiet z nadczynnością tarczycy mogą wystąpić zaburzenia miesiączkowania o charakterze hipomenorrhea lub oligomenorrhea.20
Nieleczona nadczynność tarczycy u ciężarnej stanowi ryzyko rozwoju nadciśnienia tętniczego, zastoinowej niewydolności krążenia, niedokrwistości, zakażeń, stanu przedrzucawkowego i rzucawki, porodu przedwczesnego, a w okresie okołoporodowym – przełomu tyreotoksycznego.
Nadczynność tarczycy u ciężarnej a stan dziecka
Odnotowane niekorzystne następstwa matczynej nadczynności tarczycy dla dziecka dotyczą choroby Gravesa-Basedowa, nie stwierdzono ich w przypadku tyreotoksykozy ciężarnych. Nadczynność tarczycy w przebiegu choroby Gravesa-Basedowa występująca u ciężarnej wpływa niekorzystnie na dziecko, prowadząc do mniejszej masy urodzeniowej, częstszego występowania wad wrodzonych, głównie układu kostnego (mikrokrania, przedwczesna kraniosynostoza i brachydaktylia), większej śmiertelności okołoporodowej oraz rozwoju niedoczynności tarczycy pochodzenia ośrodkowego na skutek długotrwałej supresji płodowego TSH. Ogółem wady wrodzone występują u 6% dzieci urodzonych przez nieleczone matki z nadczynnością tarczycy, w porównaniu z 1,7% dzieci, których matki leczono tiamazolem i 0,2% dzieci z grupy kontrolnej. W wyniku przechodzenia przez łożysko matczynych immunoglobulin stymulujących receptor TSH (TSAb) u 1-5% dzieci rozwija się płodowa, a u 1,5-12% noworodkowa nadczynność tarczycy.21 TSAb mogą oddziaływać na tarczycę dziecka, jeśli występują w odpowiednio dużym stężeniu (>5 j.m./l, wzrost ponad 3-krotny w stosunku do normy) i wówczas, kiedy zostanie wykształcony receptor TSH (po 20 tygodniu ciąży).
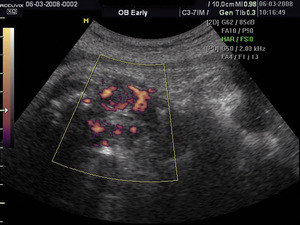
Rycina 3. Wole u płodu z uogólnionym wzmożonym przepływem, charakterystycznym dla płodowej nadczynności tarczycy.
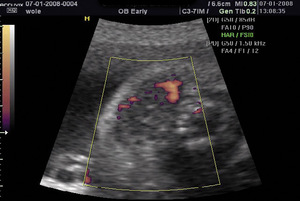
Rycina 4. Wole u płodu ze wzmożonym przepływem typu obwodowego, charakterystycznym dla płodowej niedoczynności tarczycy.
U ciężarnych ze zwiększonym stężeniem przeciwciał przeciwko receptorowi TSH (choroba Gravesa-Basedowa z aktywną nadczynnością tarczycy lub w fazie eutyreozy bądź hipotyreozy po przebytym leczeniu chirurgicznym lub radioizotopowym) oraz u leczonych tyreostatykami, niezależnie od etiologii nadczynności tarczycy, zaleca się ultrasonograficzne monitorowanie płodu od 20-24 tygodnia ciąży. Charakterystyczne objawy ultrasonograficzne dysfunkcji tarczycy płodu oraz czynniki matczyne pozwalające rozpoznać stan tyreometaboliczny dziecka zamieszczono w tabeli 1.
Tyreotoksykoza może się ujawnić w okresie życia płodowego, zaraz po urodzeniu lub około 10 dnia życia, kiedy wygasa działanie tyreostatyków podawanych matce. W drastycznych przypadkach płodowej niedoczynności tarczycy i wola można stwierdzić obecność patologicznej masy w obrębie szyi dziecka, powodującej odgięcie głowy, ucisk tchawicy i zaburzenia połykania płynu owodniowego, co prowadzi do wielowodzia. Utrzymywanie się tego objawu do czasu porodu nakazuje rozwiązanie cięciem cesarskim. Obecnie wole u płodu rozpoznaje się na podstawie porównania uzyskanych pomiarów wielkości tarczycy z odpowiednimi normami. Normy wielkości tarczycy płodu – średnicy, obwodu i pola powierzchni przekroju poprzecznego w zależności od wieku ciążowego i wymiaru dwuciemieniowego – zostały dla populacji w Polsce opracowane22 i przedstawione na rycinach 2A-C. Wymiary tarczycy płodu znajdujące się powyżej 95-97,5 centyla świadczą o obecności wola. Ryciny 3 i 4 przedstawiają przypadki niewielkiego wola płodowego ze wzmożonym unaczynieniem.
Podejrzenie płodowych zaburzeń czynności tarczycy nakazuje zmodyfikowanie leczenia ciężarnej: zwiększenie dawki tyreostatyku w przypadku płodowej nadczynności tarczycy oraz zmniejszenie dawki lub odstawienie tyreostatyku w razie płodowej niedoczynności tarczycy. W zaawansowanych przypadkach hipotyreozy płodowej doświadczone ośrodki podejmują doowodniowe podawanie L-tyroksyny. Dalsza obserwacja ultrasonograficzna płodu powinna być przeprowadzana co 1-2 tygodnie. Zmniejszanie się wola oraz normalizacja czynności serca potwierdzają prawidłowość postępowania. W przypadkach wątpliwych rozstrzygnięciem jest ocena stężeń TSH, fT4 i fT4 we krwi pępowinowej pobranej drogą kordocentezy. Obecnie wykonywanie kordocentezy zaleca się wyłącznie wówczas, gdy ultrasonograficzna ocena płodu oraz analiza przebiegu choroby tarczycy u matki nie pozwalają jednoznacznie ustalić charakteru zaburzeń obserwowanych u dziecka, a ustalenie rozpoznania może zmienić sposób leczenia. Kordocenteza może spowodować utratę ciąży w 1-2% przypadków.